Острый панкреатит с госпитализацией. Острый панкреатит
- Острый панкреатит с госпитализацией. Острый панкреатит
- Острый и хронический панкреатит лечение. Лечение панкреатита
- Острый панкреатит реанимация. Протокол лечения пациентов с острым панкреатитом
- Острый панкреатит лечение. Почему возникает болезнь?
- Симптомы острого панкреатита. Диагностика
- Сколько лежат в больнице с панкреатитом. Классификация
- Острый панкреатит смертность. Причины cмepти при развитии панкреатита и профилактика осложнений
- Сколько лежат в реанимации с панкреатитом. Лечение
Острый панкреатит с госпитализацией. Острый панкреатит
Редакция: Телли Мурадова
Оформление: Никита Родионов, Cornu Ammonis
Острый панкреатит (ОП) — это первоначально асептическое воспаление поджелудочной железы, при котором возможно поражение окружающих тканей, отдаленных органов и систем.
В настоящее время распространенность острого панкреатита составляет 34 случая на 100000 населения, смертность от данного заболевания составляет 1,16 на 100000 населения ежегодно. Кроме того, в 20 % случаев развиваются повторные приступы острого панкреатита, которые могут приводить к развитию диабета и/или хронического панкреатита .
Этиология
Среди этиологических причин выделяют следующие :
- нарушение оттока панкреатического секрета в связи с билиарной гипертензией (40 %);
- длительный прием алкоголя (30 %);
- гиперглицеринемия (2–5 %);
- прочие (аутоиммунные процессы, сосудистая недостаточность, васкулиты, лекарственные препараты (гипотиазид, стероидные и нестероидные гормоны, меркаптопурин), инфекционные заболевания (вирусный паротит, гепатит, цитомегаловирус), аллергические факторы (лаки, краски, запахи строительных материалов, анафилактический шок), дисгормональные процессы при беременности и менопаузе, заболевания близлежащих органов (гастродуоденит, пенетрирующая язва, опухоли гепато-панкреато-дуоденальной области).
Патогенез
Пусковым механизмом при билиарном ОП являются желчные камни и сладж-синдром желчного пузыря в области ампулы фатерова сосочка, что приводит к повышению давления во внутрипанкреатических протоках, сопровождающееся накоплением богатой ферментами жидкости в межуточной ткани железы. Поскольку липаза — один из немногих ферментов, секретируемых в активной форме, происходит повреждение клеток .
Длительный прием этил-содержащих продуктов приводит к гиперактивации холецистокинина, чем обуславливается преждевременное активирование зимогенов ферментов. Кроме того, алкоголь усиливает повреждающий эффект при помощи активации транскрипционных факторов, ядерного фактора kB ( NF-κB ) и активирующего белка-1(A-1). Это приводит к образованию токсичных метаболитов — ацетальдегида и этиловых эфиров жирных кислот. Что, в свою очередь, вызывает оксидативный стресс и нарушение работы паренхимы поджелудочной железы .
Для объяснения ОП, обусловленного гиперглицеринемией, существует две теории. Согласно первой, избыток триглицеридов транспортируется в виде богатых триглицеридами липопротеинов (хиломикронов), которые гидролизуются в сосудистом русле поджелудочной железы. Это высвобождает высокое количество свободных жирных кислот, которое альбумины связать не в состоянии, что влечет к образованию несвязанных жирных кислот, которые повреждают тромбоциты, эндотелиоциты и ацинарные клетки. Все это приводит к ацидозу, усиливающему токсичность свободных жирных кислот и обуславливающему активацию трипсиногена.
По второй, повышенное количество хиломикронов вызывает увеличение вязкости плазмы, сопровождающееся нарушением микроциркуляции, которое вызывает ишемию и, как следствие, ацидоз и повреждение клеток. Вполне вероятно, обе эти теории дополняют друг друга (рис. 1) .
Острый и хронический панкреатит лечение. Лечение панкреатита
Три правила при лечении данной патологии – покой, холод и голод:
- покой замедляет кровообращение и снижает приток крови к больному органу;
- холодные компрессы на область подреберья понижают температуру воспаления и выраженность болевого синдрома;
- голодание в течение 1-6 дней приостанавливает выработку ферментов, вызывающих воспаление.
Дополнительно назначают консервативное лечение с использованием медикаментов, физиотерапии и фитотерапии.
Медикаментозное лечение:
- спазмолитики и НПВС для устранения спазмов ЖКТ и воспаленной поджелудочной железы;
- антибиотики – при активном инфекционном процессе;
- антисекреторные препараты – для подавления внешней (ферментной) и внутренней (гормональной) секреции;
- панкреатические ферменты – для поддержания здорового пищеварения в период лечения, а также при значительном перерождении тканей железы;
- инсулиновые препараты – при повреждении зон выработки гормона.
Физиотерапию подключают к лечению после снятия острой фазы воспаления. Наиболее действенные методики:
- электрофорез с обезболивающими и противовоспалительными препаратами повышает интенсивность их действия, лучше снимает боль и воспаление;
- ультразвук используют как обезболивающее при опоясывающем болевом синдроме;
- диадинамические токи – воздействие низкочастотными импульсами улучшает кровоснабжение, усиливает тканевой обмен, обезболивает;
- лазерное и УФ-облучение крови снимают воспаление, улучшают микроциркуляцию жидких сред и регенерацию тканей;
- переменное магнитное поле успешно помогает ликвидировать отек и воспаление.
Фитотерапию используют в качестве сопроводительного лечения – для усиления действия медикаментозных препаратов и устранения возможных «побочек». В этих целях используют растения с противовоспалительным, детоксикационным, спазмолитическим, успокаивающим действием. К ним относят ромашку, календулу, зверобой, полынь, одуванчик, лопух, золотой ус, пустырник, бессмертник, барбарис, тмин и ряд других трав, которые используют как поодиночке, так и в составе комплексных сборов.
В тяжелых случаях, когда консервативные методы лечения не помогают, прибегают к хирургическому удалению органа или его части с последующим назначением заместительной ферментной терапии на постоянной основе. Показания: полный распад органа, наличие кист, некрозов, опухолей, абсцессов, свищей, стойкой закупорки протоков камнями.
После снятия острого воспаления назначают специальное диетическое питание. При хроническом панкреатите или в случае хирургического лечения железы оно должно быть пожизненным.
Острый панкреатит реанимация. Протокол лечения пациентов с острым панкреатитом
Протокол разработан на основе рекомендаций Российского общества хирургов и приказа Департамента здравоохранения города Москвы № 320 (2011г.)
Классификация острого панкреатита, формулировка диагноза .
Этиология заболевания:
1. Острый алкогольно-алиментарный панкреатит.
2. Острый билиарный панкреатит (холелитиаз, парафатериальный дивертикул дивертикул, папиллит, описторхоз ).
3. Острый травматический панкреатит (вследствие травмы поджелудочной железы, в том числе операционной или после ЭРХПГ).
4. Другие этиологические формы (аутоиммунные процессы, сосудистая недостаточность, васкулиты, лекарственные, инфекционные заболевания), аллергические, дисгормональные процессы при беременности и менопаузе, заболевания близлежащих органов.
Тяжесть заболевания:
1. Острый панкреатит лёгкой степени. Панкреонекроз при данной форме острого панкреатита не образуется (отёчный панкреатит) и органная недостаточность не развивается.
2. Острый панкреатит тяжёлой степени. Характеризуется наличием органной и полиорганной недостаточности, перипанкреатического инфильтрата, формированием псевдокист, развитием инфицированного панкреонекроза (гнойно-некротического парапанкреатита).
Панкреонекроз:
- Распространенность процесса: мелкоочаговый панкреонекроз (объем поражения поджелудочной железы по данным УЗИ и КТ 50 - 75%; тотальный панкреонекроз > 75 (поражения всей поджелудочной железы по данным УЗИ и КТ).
- Локализация процесса: головка (правый тип), перешеек и тело (центральный тип), хвост (левый тип).
- Фазы течения:
- фаза (ферментной токсемии) – эндотоксикоз, органная недостаточность, ферментативный перитонит, оментобурсит, парапанкреатит; период - 7-10 сутки от начала заболевания;
- фаза (асептической секвестрации) – формирование секвестров поджелудочной железы и парапанкреатической клетчатки, отграниченных парапанкреатических скоплений жидкости (псевдокист); период 10-21 сутки от начала заболевания;
- фаза (гнойно-септических осложнений) – абсцесс сальниковой сумки, гнойный парапанкреатит, забрюшинная флегмона, гнойный перитонит, аррозионные и желудочно-кишечные кровотечения, дигестивные свищи, сепсис; период - позднее 21 суток от начала заболевания.
Диагностика острого панкреатита.
Диагностическая программа включает в себя: клиническую, лабораторную и инструментальную верификацию диагноза острого панкреатита; стратификацию пациентов на группы в зависимости от тяжести заболевания; построение развернутого клинического диагноза.
Верификация диагноза острого панкреатита включает в себя: физикальное исследование – оценка клинико-анамнестической картины острого панкреатита; лабораторные исследования – общеклинический анализ крови, биохимический анализ крови (в т.ч. а-амилаза, липаза, билирубин, АлАТ, АсАТ, ЩФ, мочевина, креатинин, электролиты, глюкоза), общеклинический анализ мочи, коагулограмма, группа крови, резус-фактор; обзорная рентгенограмма брюшной полости (увеличение диаметра петель тонкой кишки, уровни жидкости), рентгенография грудной клетки (гидроторакс, дисковидные ателектазы, высокое стояние купола диафрагмы, гипергидратация паренхимы, картина ОРДС), ЭКГ; УЗИ брюшной полости – оценка наличия свободной жидкости, оценка состояния поджелудочной железы (размеры, структура, секвестры, жидкостные включения), оценка состояния билиарного тракта (гипертензия, конкременты), оценка перистальтики кишечника.
Пациентам с предположительным клиническим диагнозом острого панкреатита показано выполнение ЭГДС (дифференциальный диагноз с язвенным поражением гастродуоденальной зоны, осмотр БДС).
Стратификация пациентов по степени тяжести острого панкреатита по следующим критериям:
1. Тяжелый панкреатит (более одного из критериев):
- признаки ССВР (2 или более клиническими признаками: температура тела >38°C или 90 ударов/мин.; ЧДД>20/мин; РаС0212х9/л или 10%);
- а-амилаза > 500 ед/л, липаза > 100 ед/мл
- гипокальциемия 150 г/л или гематокрит >40 Ед., гипергликемия >10 ммоль/л; С-реактивный белок >120 мг/л;
- артериальная гипотензия (систолическое АД
- дыхательная недостаточность (Р02
- почечная недостаточность (олигоанурия, креатинин >177 мкмоль/л);
- печеночная недостаточность (гиперферментемия);
- церебральная недостаточность (делирий, сопор, кома);
- коагулопатия (тромбоциты
- шкала Ranson - 3 и более балла;
- индекс Balthazar-Ranson - 3 и более балла.
2. Острый панкреатит легкого течения: отсутствие критериев острого панкреатита тяжелого при наличии клинико-инструментальной картины острого панкреатита.
Шкала Ranson при остром панкреатите.
Исследуемый показатель | Алкогольный панкреатит | Билиарный панкреатит |
При поступлении: | ||
возраст больного | Более 55 лет | Более 70 лет |
лейкоцитоз | Более 16 000 мм3 | Более 18 000 мм3 |
глюкоза плазмы крови | Более 11,1 ммоль/л | Более 11,1 ммоль/л |
ЛДГ сыворотки крови | Более 700 ME | Более 400 ME |
ACT сыворотки крови | Более 250 ME | Более 250 ME |
В первые 48 ч: | ||
снижение гематокрита | Более 10% от нормы | Более 10% от нормы |
повышение уровня остаточного азота сыворотки | Более 5 мг%* | Более 2 мг%* |
концентрация кальция | Более 8 мг%** | Более 8 мг%** |
рО2 артериальной крови | Более 60 мм рт. ст | |
дефицит оснований | Более 4 мэкв/л | Более 5 мэкв/л |
расчётная потеря (секвестрация) жидкости | Более 6 л | Более 4 л |
- - Каждый показатель таблицы оценивается как 1 балл.
Индекс тяжести панкреатита по Balthazar - Ranson .
Нормальный вид поджелудочой железы – 0 баллов
Увеличение размеров поджелудочной железы
Признаки воспаления парапанкреатической клетчатки – 2 балла
Увеличение поджелудочной железы и наличие жидкости в переднем паранефральном пространстве – 3 балла
Скопление жидкости в 2-х и более областях парапанкреатической клетчатки – 4 балла
Некроз
Некроз 30-50% паренхимы - 4 балла
Некроз >50% парехимы - 6 баллов
Пациенты с тяжелым панкреатитом госпитализируются в отделение хирургической реанимации.
Пациенты с панкреатитом легкого течения госпитализируются в хирургическое отделение.
Лечение пациентов с острым панкреатитом легкого течения.
Базисный лечебный комплекс:
- голод в течение 48 часов;
- зондирование желудка и аспирация желудочного содержимого;
- местная гипотермия (холод на живот);
- анальгетики и НПВП;
- спазмолитики;
- инфузионная терапия в объёме до 40 мл на 1 кг массы тела пациента с форсированием диуреза в течение 24-48 часов;
- ингибиторы желудочной секреции: омепразол 40 мг – 2 раза в сутки в/в капельно;
- октреотид 100 мкг – 3 раза в сутки подкожно.
В динамике ежедневно оцениваются: критерии ССВР, а-амилаза. Требования к результатам лечения: купирование болевого синдрома, клинико-лабораторное подтверждение разрешения активного воспалительного процесса.
Отсутствие эффекта от проводимой анальгетической и спазмолитической терапии в течение 12-48 часов, быстро прогрессирующая желтуха, отсутствие желчи в ДПК при ЭГДС, признаки билиарной гипертензии по данным УЗИ свидетельствуют о стеноза терминального отдела холедоха (вклиненный конкремент БДС, папиллит). В этом случае показано проведение ЭПСТ. При остром панкреатите ЭПСТ производится без ЭРХПГ!
Мониторинг общесоматического и локального статуса пациентов с тяжелым острым панкреатитом:
- общеклинический и биохимический анализ крови – ежедневно;
- УЗИ брюшной полости – каждые 48 часов;
- МСКТ брюшной полости – первые 24 часа; в последующем – каждые 5 суток.
Лечебная тактика у пациентов с острым панкреатитом тяжелого течения в фазу панкреатогенной токсемии.
Основным видом лечения острого панкреатита в фазе токсемии является комплексная интенсивная консервативная терапия.

Острый панкреатит лечение. Почему возникает болезнь?
Острый панкреатит занимает третье место среди болезней ЖКТ, требующих экстренной госпитализации и неотложного хирургического лечения (после аппендицита и холецистита). Этим заболеванием чаще страдают мужчины.
Он имеет два пика заболеваемости. Первый приходится на 40 лет, второй — на 70 лет. Первый связан с употреблением алкоголя, второй (билиарный) — с желчекаменной болезнью.
Непосредственные причины развития острого панкреатита бывают разными, но суть заболевания во всех случаях одна — это самопереваривание поджелудочной железы.
Этот орган вырабатывает сильные ферменты, которые выводятся в
Это защитный механизм, созданный природой для сохранения поджелудочной железы. В силу разных факторов он блокируется.
Это может быть ранняя активизация и преждевременное созревание ферментов, когда они становятся агрессивными до того, как покинут место своего образования.
Или это может быть блокировка панкреатического сока при желчекаменной болезни, дискинезии желчевыводящих путей (билиарный панкреатит). В этом случае желчь поступает в
Застой или ранняя активация ферментов приводит к тому, что поджелудочная железа начинает переваривать сама себя.
Самопереваривание поджелудочной железы вызывает воспаление, некроз тканей и разрушение островков Лангерганса (это может стать причиной развития сахарного диабета).
До тех пор, пока воспалительный процесс развивается без присоединения инфекции, он остается асептическим. С присоединением инфекции ситуация резко усугубляется. Заболевание переходит в гнойную форму.
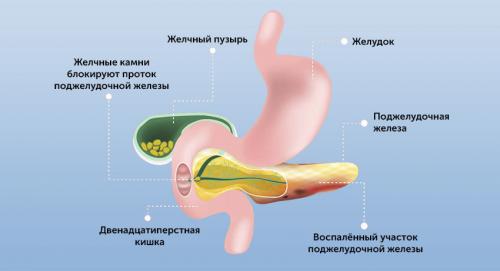
Симптомы острого панкреатита. Диагностика
II. МЕТОДЫ ДИАГНОСТИКИ И ТАКТИКА ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования:
- Общий анализ крови
- Общий анализ мочи и диастаза мочи
- Определение глюкозы крови
- Микрореакция
- Определение группы крови
- Определение резус-фактора
- Определение билирубина и фракций
- Определение АСТ
- Определение АЛТ
- Определение креатинина
- Определение мочевины
- Определение щелочной фосфатазы
- Определение С-реактивного белка два раза в неделю для определения степени тяжести ОП (уровень рекомендации В) .
- Определение амилазы крови
- Определение липазы крови (уровень рекомендации А)
- Коагулограмма (протромбиновый индекс, время свѐртываемости, время кровотечения, фибриноген, АЧТВ)
- Определение ЛДГ
- Определение общего белка и белковой фракции
- ЭКГ
- Динамический УЗИ органов брюшной полости
- ЭФГДС
- КТ органов брюшной полости (при наличии показании)
Дополнительные диагностические обследования
- Показатели кислотно-щелочного (основного) состояния крови (при наличии показании)
- Газов крови (при наличии показании)
- Обзорная рентгенография органов брюшной полости
- Обзорная рентгенография органов грудной клетки
- Интраоперационная холангиография
- Ретроградная холангиопанкреатикография
- Динамическая КТ органов брюшной полости (первое исследование на 1 недели заболевания и последующее КТ при наличии показании) (уровень рекомендации B)
- МРТ органов брюшной полости (при наличии показании)
- Диагностический лапароцентез
- Диагностическая лапароскопия
- Бактериологическое исследование
- Консультация специалистов при наличии сопутствующей патологии
Диагностические критерии
Жалобы и анамнез:
Основными симптомами острого панкреатита являются боль, рвота и метеоризм (триада Мондора) . Боль появляется обычно внезапно, чаще в вечернее или ночное время вскоре после погрешности в диете (употребление жареных или жирных блюд, алкоголя). Как правило, боли носят интенсивный характер, без светлых промежутков. Иногда больные даже теряют сознание. Наиболее типичной локализацией боли является эпигастральная область, выше пупка, что соответствует анатомическому положению ПЖ. Эпицентр боли ощущается по средней линии, но может располагаться преимущественно справа или слева от срединной линии и даже распространяться по всему животу. Обычно боли иррадиируют вдоль реберного края по направлению к спине, иногда в поясницу, грудь и плечи, в левый реберно-позвоночный угол. Часто боли носят опоясывающий характер и создают впечатление затягивающегося пояса или обруча. При преимущественном поражении головки ПЖ локализация боли может напоминать острый холецистит, при поражении ее тела - заболевания желудка, а при поражении хвоста - заболевания сердца и почки. В ряде ситуаций резкий болевой синдром может приводить к явлениям коллапса и шока: профузный пот, снижение артериального давления, тахикардия с ослаблением пульса.
Температура тела в начале заболевания редко повышается незначительно, чаще имеет субфебрильный характер. Характерно поведение пациентов - они беспокойны, просят обезболивающих препаратов. Важным и ранним диагностическим признаком острого панкреатита считается цианоз лица и конечностей. Цианоз в виде фиолетовых пятен на лице известен как симптом Мондора , пятна цианоза на боковых стенках живота ("околопупочные экхимозы") - как симптом Грея-Тернера , цианоз околопупочной области - симптом Грюнвальда . В области пупка и околопозвоночной области слева на уровне ТhVII-IX выявляются участки гиперэстезии кожи – . В поздние сроки заболевания цианоз лица может смениться яркой гиперемией кожных покровов, особенно лица - "калликреиновое лицо". В основе перечисленных признаков лежат быстропрогрессирующие гемодинамические и микроциркуляторные расстройства, гиперферментемия.
Практически одновременно болям сопутствует многократная, мучительная и неприносящяя облегчения рвота. Прием пищи или воды провоцирует рвоту. Несмотря на многократный характер рвоты, рвотные массы никогда не имеют застойного (фекалоидного) характера.
Сколько лежат в больнице с панкреатитом. Классификация
Различают острый, хронический и реактивный панкреатит.
Для острого панкреатита характерны следующие виды: отёчная форма острого панкреатита, геморрагический панкреонекроз, жировой панкреонекроз. Для хронического панкреатита возможны псевдокистозная форма, фиброзная форма, псевдотуморозный панкреатит.
Острый панкреатит характеризуется воспалением ткани поджелудочной железы и ее распадом (некрозом) с последующим переходом в атрофию, фиброз или кальцинирование органа. Острый панкреатит может проявиться как острое воспаление части или всего органа, либо же распадом ткани железы с нагноением, с кровоизлиянием или с образованием абсцессов.
Хронический панкреатит — медленно прогрессирующее воспаление поджелудочной железы, сопровождается нарушениями ее функций, периоды обострения сменяются ремиссиями. Исход заболевания схож с исходом острого панкреатита (фиброз, кальцинирование, атрофия).
Реактивный панкреатит — это приступ острого панкреатита на фоне обострения заболеваний желудка , двенадцатиперстной кишки, желчного пузыря или печени.
Острый и хронический панкреатит различаются так же по формам.
Острый панкреатит — острое воспалительно-некротическое поражение поджелудочной железы. Для острых панктреатитов основными этиологическими факторами являются заболевания желчных путей, алкоголизм, травма, сосудистая патология ( атеросклероз , тромбоз, эмболия), приводящая к ишемии поджелудочной железы, инфекционные заболевания двенадцатиперстной кишки, аллергия, токсины, паразитарные заболевания, например описторхоз, медикаменты. В основе патогенеза острого панкреатита лежит активация протеолитических ферментов (главным образом, трипсина) не в просвете кишечника, а в самой поджелудочной железе с развитием ее самопереваривания.
Острый панкреатит смертность. Причины cмepти при развитии панкреатита и профилактика осложнений
Можно ли умереть от панкреатита и как этого избежать
Панкреатит – тяжелый воспалительный процесс в поджелудочной железе. Это патологическое состояние затрагивает органы пищеварительного тракта, кроме того, возникают серьезные проблемы с состоянием и функциями всех органов и систем человеческого организма. Смерть от панкреатита, к сожалению, возникает нередко, особенно при остром течении заболевания, а также – если развиваются тяжелые осложнения, нарушение жизненно важных функций организма.
Панкреатит: вероятная cмepтность от заболевания
Смертность вследствие воспаления поджелудочной железы составляет 40 процентов от всех случаев острого воспаления ПЖ. Это очень высокие цифры, свидетельствующие об опасности данной патологии, необходимости своевременного диагностирования, лечения и профилактики панкреатита.
Пациенты умирают из-за тяжелого течения острой воспалительной патологии или обострения хронического воспалительного процесса, при развитии тяжелых осложнений:
- панкреонекроз;
- внутреннее кровотечение, особенно в случае его тяжелого осложнения – гиповолемического шока;
- острая интоксикация продуктами распада как причины инфекционно-токсического шока, чаще актуального при панкреатите алкогольного генеза;
- абсцессы, гнойники на поверхности ПЖ или близлежащих органах (сальник, печень, желчный пузырь, желудок), гнойный воспалительный процесс в протоках железы, при разрыве или распространении которых развивается тяжелое состояние – перитонит;
- болевой шок;
- рак ПЖ вследствие длительного течения хронического панкреатита.
Если вовремя не обратиться за медицинской помощью, своевременно не диагностировать эти тяжелые состояния и не начать правильно лечить пациента, то риск летального исхода очень высок.
Признаки тяжелой формы панкреатита
Воспаление поджелудочной железы проявляется разнообразными симптомами, значительно ухудшающими состояние пациента, снижающими качество его жизни, судя по их отзывам. Диагностика заболевания часто затруднена из-за схожести симптомов панкреатита с другими патологиями ЖКТ, особенно у детей, которые самостоятельно не могут предъявить жалобы. Основные признаки тяжелого осложненного течения воспаления:
- Сильные боли в животе разной локализации: в околопупочной, подреберной области слева или с обеих сторон. Нередко боли имеют опоясывающий характер, иррадиируют в поясницу, правое, левое плечо, грудную клетку. Болевой синдром во время приступа панкреатита бывает настолько интенсивный, что может привести к болевому шоку с нарушением сознания, развитием cмepтельно опасной полиорганной недостаточности.
- Диспепсический синдром, проявляющийся несколькими признаками: тошнотой, рвотой, не приносящей облегчение, повышением газообразования в кишечнике, вздутием живота, нарушением стула (чаще – в виде диареи). Тяжелая диспепсия с длительной профузной рвотой, поносом приводит к обезвоживанию пациента, потере необходимых микроэлементов и витаминов. Особенно часто это проявляется при недостаточной или несвоевременной инфузионной терапии. Дегидратация тканей организма, недостаток минералов (магния, калия, кальция, железа и других) негативно сказывается на работе всех органов и систем (особенно – сердца и сосудов), в тяжелых случаях – опасна для жизни.
- Общеинтоксикационный синдром, проявляющийся множеством тяжелых симптомов, свидетельствующих о поражении всех систем человеческого организма. Основные признаки интоксикации: повышение температуры тела, слабость, снижение давления до коллапса, одышка, изменение (бледность, цианоз, иктеричность) окраски кожных покровов, головные боли, головокружение, нарушение сознания и многие другие.
- Ухудшение данных лабораторных, инструментальных исследований в случае тяжелого течения воспаления ПЖ. В ОАК обнаруживается выраженный лейкоцитоз с патологическими изменениями лейкоцитарной формулы, резкое повышение СОЭ по причине воспаления. Вследствие поражения печени или развития внутреннего кровотечения может развиться анемия, тромбоцитопения. По результатам биохимического исследования крови повышается уровень печеночных ферментов, амилазы и других показателей, свидетельствующих о повреждении ПЖ. При проведении УЗИ, КТ внутрибрюшных органов выявляются признаки отека, разрушения тканей железы, абсцессов и другие патологические изменения.
Сколько лежат в реанимации с панкреатитом. Лечение
Пациенты с острым панкреатитом легкой степени нуждаются в стационарном лечении в хирургическом отделении. При отсутствии осложнений, требующих оперативного вмешательства, лечение консервативное, включает:
- голод;
- удаление из желудка содержимого (через зонд);
- холод на область живота;
- применение обезболивающих и спазмолитических препаратов;
- дезинтоксикационную терапию (инфузионную – внутривенную капельную).
Лечение острого панкреатита средней степени тяжести также преимущественно консервативное, но проводится в отделении реанимации и интенсивной терапии. Оно включает все пункты, используемые в терапии легкой степени заболевания, дополненные специализированным лечением в виде:
- инфузионного введения препаратов, улучшающих текучесть крови (реологические свойства);
- введения препаратов, угнетающих секрецию поджелудочной железы;
- применения антиоксидантов, антигипоксантов;
- массивной инфузионной детоксикационной терапии.
При скоплении в поджелудочной железе или окружающих ее органах воспалительной, содержащей токсические вещества, жидкости, проводят лапароскопию с целью санации (обеззараживания) патологического очага.
Тяжелое воспаление поджелудочной железы также подлежит интенсивной терапии в условиях специализированного стационара. Описанный выше комплекс лечебных мероприятий при нем дополняется специализированной терапией. Это:
- гемосорбция, плазмаферез;
- инфузионная терапия для коррекции объема циркулирующей крови;
- дезагреганты.
При наличии камней в желчных протоках, участков панкреонекроза, абсцессов, кист поджелудочной железы, скоплений жидкости в ней или окружающих органах пациенту показано хирургическое вмешательство, объем которого зависит от вида осложнений (некрэктомия, резекция (удаление части) поджелудочной железы, дренирование полости при помощи эндоскопа, марсупиализация кисты, лечебно-диагностическая лапароскопия и так далее).