Какие основные признаки панкреатита нужно знать обязательно. Причины панкреатита
- Какие основные признаки панкреатита нужно знать обязательно. Причины панкреатита
- Как вылечить панкреатит навсегда. Причины развития хронического воспаления поджелудочной железы
- Хронический панкреатит сколько живут. Клинические проявления хронического панкреатита
- Панкреатит: симптомы у женщин лечение. Основные симптомы болезней поджелудочной железы
- Панкреатит лечение дома. Протокол лечения пациентов с острым панкреатитом
- Легкий панкреатит симптомы. Симптомы и признаки панкреатита
- Что пить натощак при панкреатите. Диета при хроническом воспалении железы
- Панкреатит: симптомы у женщин. Формы заболевания
Какие основные признаки панкреатита нужно знать обязательно. Причины панкреатита
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.
Как вылечить панкреатит навсегда. Причины развития хронического воспаления поджелудочной железы
Существует целый ряд различных причин развития хронического панкреатита, которые могут объединяться и усугублять действие друг друга. Кроме того в 10-30% процентах случаев причину развития заболевания найти не удается, такой панкреатит называют идиопатическим.
Одни из самых распространенных причин развития хронического воспаления поджелудочной железы - длительное злоупотребление алкоголем и курение . Курение может быть как самостоятельным фактором риска, так и усугубляющим хроническое злоупотребление алкоголем.
Поджелудочная железа наиболее подвержена воздействию алкоголя, так как его концентрация в тканях поджелудочной железы достигает 60% от концентрации в крови. Для поджелудочной железы, так называемое, относительно «безопасное» количество алкоголя меньше в 2 раза для мужчин и в 3 раза для женщин, чем установленные ВОЗ нормы (40 г этанола для мужчин и 20 г этанола для женщин в сутки).
Кроме алкоголя и курения панкреатит, связанный с токсическим поражением поджелудочной железы, могут вызывать употребление ряда лекарственных средств, повышенный уровень в крови триглицеридов (жиров), вызванный метаболическими нарушениями, и повышенный уровень кальция в крови при заболевании паращитовидных желез.
Достаточно часто хронический панкреатит развивается у людей страдающих желчнокаменной болезнью и имеющих другие патологии желчевыводящих путей, его называют билиарнозависимым.
Также выделяют хронический панкреатит с наследственной предрасположенностью и аутоиммунный панкреатит.
Наличие инфекционных заболеваний, например хронических гепатитов В и С может также вызывать воспаление поджелудочной железы.
Травмы поджелудочной железы, аномалии ее строения, образование в ней кальцификатов, камней и новообразований могут вызывать нарушение проходимости панкреатических протоков и оттока панкреатического секрета, приводящие к старту воспалительных процессов, вызванных активацией ферментов внутри органа.
Хронический панкреатит сколько живут. Клинические проявления хронического панкреатита
Анализ медицинских документов больных, направляемых из амбулаторно-поликлинических учреждений в стационар для дальнейшего обследования и лечения с предварительным диагнозом «панкреатит» («обострение хронического панкреатита»), и историй болезни больных, которым в результате проведенного обследования в качестве основного был поставлен диагноз «обострение хронического панкреатита», показал, что нередко оба диагноза не соответствуют истине. Установлено, что в одних случаях данных, свидетельствующих о наличии хронического панкреатита, вообще не было, а в других — речь шла о хроническом панкреатите в стадии ремиссии. Обратиться к врачу за медицинской помощью, как показало обследование, пациентов вынудили обострение язвенной болезни, обострение хронического гастрита, рефлюкс-эзофагита или других заболеваний, изучению сочетания которых с хроническим панкреатитом посвящены лишь единичные исследования .
Анализ историй болезни пациентов с заболеваниями поджелудочной железы показал, что и сегодня, несмотря на появление новых методов диагностики, тщательное выяснение жалоб больных и анамнеза заболевания, а также физикальное обследование остаются важнейшей частью первоначального обследования. От них в значительной степени зависит выбор наиболее важных для конкретного больного лабораторно-инструментальных методов, позволяющих выявить или исключить хронический панкреатит, а также возможные основные или сопутствующие заболевания.
Основные симптомы обострения хронического панкреатита: более или менее выраженные (иногда интенсивные) приступы болей, локализующиеся наиболее часто в левом подреберье и/или в эпигастральной области, связанные или нет с приемом пищи, нередко возникающие после еды; различные диспепсические расстройства, включая метеоризм, появление мальабсорбции с возникновением стеатореи и с последующим уменьшением массы тела (не всегда различные симптомы, в том числе частота их появления и интенсивность, рассматриваемые в качестве возможных признаков хронического панкреатита, сочетаются друг с другом).
При осмотре больных хроническим панкреатитом (в период обострения) у части из них можно выявить обложенность языка беловатым налетом, снижение массы тела и тургора кожи, а также признаки гиповитаминоза («заеды» в области угла рта, сухость и шелушение кожи, ломкость волос, ногтей и т. д.), «рубиновые капельки» на коже груди и живота . Возможно появление на коже груди, живота и спины красноватых пятен, остающихся при надавливании. При пальпации живота отмечается болезненность в подложечной области и левом подреберье, в том числе и в области проекции поджелудочной железы. У многих больных (в период обострения) удается выявить положительный симптом Мейо–Робсона (болезненность в области левого реберно-позвоночного угла), симптом Грея–Тернера (подкожные кровоизлияния на боковых поверхностях живота цианоз в области боковых поверхностей живота, или вокруг пупка — симптом Куллена), симптом Воскресенского (пальпируется плотноватое болезненное образование, расположенное в области поджелудочной железы, возникающее за счет отека ее и окружающих тканей, закрывающее пульсирующую аорту; по мере исчезновения отека поджелудочной железы на фоне адекватного лечения больных пульсация аорты появляется вновь), симптом Грота (атрофия подкожно-жировой клетчатки передней брюшной стенки, слева от пупка в проекции поджелудочной железы), симптом Грюнвальда (экхимозы и петехии вокруг пупка и в ягодичных областях как следствие поражения периферических сосудов), симптом Кача (нарушение мышечной защиты, что обычно заметно при пальпации живота), реже — болезненность в точке Дежардена и/или в точке Шафара.
Панкреатит: симптомы у женщин лечение. Основные симптомы болезней поджелудочной железы
Существует ряд признаков недугов поджелудочной железы. Они отличаются в зависимости от типа болезни и формы ее течения. Однако специалисты выделяют несколько основные клинические проявления, которые указывают на развитие поражения в этом органе.
Основные симптомы заболеваний поджелудочной железы у женщин и мужчин:
- Наличие нестерпимой острой боли в области левого подреберья. Болевой синдром может переходить в лопатку, спину и грудину. Продолжительность болей варьируется от нескольких часов до нескольких дней. При вовлечении в воспалительный процесс желчного пузыря, боли распространяются и в эпигастральную область. Болевые ощущения усиливаются при пальпации, а также при воздействии на пораженную область теплом.
- Нарушение обмена веществ также является основным признаком болезней поджелудочной железы. Он развивается вследствие отмирания здоровых клеток органа. Таким образом снижается выработка пищеварительных ферментов. Из-за этого в организме пациента может начать развиваться сахарный диабет и другие гормональные заболевания.
- Тошнота, рвота и острая диарея нередко сопровождают пациентов с нарушениями поджелудочной железы. Все начинается со вздутия живота, частой отрыжки, после чего появляется метеоризм. Также возможно повышение температуры тела.
- Появление высыпаний в области груди, спины и живота. Сыпь выглядит как скопление небольших красных пятнышек. Они возникают в следствие разрыва капилляров.
- Усиление болей в животе и подреберье после приема пищи. Обычно пациенты для облегчения болевого синдрома меняют свой рацион – питаются реже. Вследствие чего происходит потеря массы тела, организм начинает утрачивать свои защитные функции. На этом фоне может развиться тяжелая форма гиповитаминоза, которая может привести к ухудшению состояния волос, ногтей и кожных покровов.
Панкреатит лечение дома. Протокол лечения пациентов с острым панкреатитом
Протокол разработан на основе рекомендаций Российского общества хирургов и приказа Департамента здравоохранения города Москвы № 320 (2011г.)
Классификация острого панкреатита, формулировка диагноза .
Этиология заболевания:
1. Острый алкогольно-алиментарный панкреатит.
2. Острый билиарный панкреатит (холелитиаз, парафатериальный дивертикул дивертикул, папиллит, описторхоз ).
3. Острый травматический панкреатит (вследствие травмы поджелудочной железы, в том числе операционной или после ЭРХПГ).
4. Другие этиологические формы (аутоиммунные процессы, сосудистая недостаточность, васкулиты, лекарственные, инфекционные заболевания), аллергические, дисгормональные процессы при беременности и менопаузе, заболевания близлежащих органов.
Тяжесть заболевания:
1. Острый панкреатит лёгкой степени. Панкреонекроз при данной форме острого панкреатита не образуется (отёчный панкреатит) и органная недостаточность не развивается.
2. Острый панкреатит тяжёлой степени. Характеризуется наличием органной и полиорганной недостаточности, перипанкреатического инфильтрата, формированием псевдокист, развитием инфицированного панкреонекроза (гнойно-некротического парапанкреатита).
Панкреонекроз:
- Распространенность процесса: мелкоочаговый панкреонекроз (объем поражения поджелудочной железы по данным УЗИ и КТ 50 - 75%; тотальный панкреонекроз > 75 (поражения всей поджелудочной железы по данным УЗИ и КТ).
- Локализация процесса: головка (правый тип), перешеек и тело (центральный тип), хвост (левый тип).
- Фазы течения:
- фаза (ферментной токсемии) – эндотоксикоз, органная недостаточность, ферментативный перитонит, оментобурсит, парапанкреатит; период - 7-10 сутки от начала заболевания;
- фаза (асептической секвестрации) – формирование секвестров поджелудочной железы и парапанкреатической клетчатки, отграниченных парапанкреатических скоплений жидкости (псевдокист); период 10-21 сутки от начала заболевания;
- фаза (гнойно-септических осложнений) – абсцесс сальниковой сумки, гнойный парапанкреатит, забрюшинная флегмона, гнойный перитонит, аррозионные и желудочно-кишечные кровотечения, дигестивные свищи, сепсис; период - позднее 21 суток от начала заболевания.
Диагностика острого панкреатита.
Диагностическая программа включает в себя: клиническую, лабораторную и инструментальную верификацию диагноза острого панкреатита; стратификацию пациентов на группы в зависимости от тяжести заболевания; построение развернутого клинического диагноза.
Верификация диагноза острого панкреатита включает в себя: физикальное исследование – оценка клинико-анамнестической картины острого панкреатита; лабораторные исследования – общеклинический анализ крови, биохимический анализ крови (в т.ч. а-амилаза, липаза, билирубин, АлАТ, АсАТ, ЩФ, мочевина, креатинин, электролиты, глюкоза), общеклинический анализ мочи, коагулограмма, группа крови, резус-фактор; обзорная рентгенограмма брюшной полости (увеличение диаметра петель тонкой кишки, уровни жидкости), рентгенография грудной клетки (гидроторакс, дисковидные ателектазы, высокое стояние купола диафрагмы, гипергидратация паренхимы, картина ОРДС), ЭКГ; УЗИ брюшной полости – оценка наличия свободной жидкости, оценка состояния поджелудочной железы (размеры, структура, секвестры, жидкостные включения), оценка состояния билиарного тракта (гипертензия, конкременты), оценка перистальтики кишечника.
Пациентам с предположительным клиническим диагнозом острого панкреатита показано выполнение ЭГДС (дифференциальный диагноз с язвенным поражением гастродуоденальной зоны, осмотр БДС).
Стратификация пациентов по степени тяжести острого панкреатита по следующим критериям:
1. Тяжелый панкреатит (более одного из критериев):
- признаки ССВР (2 или более клиническими признаками: температура тела >38°C или 90 ударов/мин.; ЧДД>20/мин; РаС0212х9/л или 10%);
- а-амилаза > 500 ед/л, липаза > 100 ед/мл
- гипокальциемия 150 г/л или гематокрит >40 Ед., гипергликемия >10 ммоль/л; С-реактивный белок >120 мг/л;
- артериальная гипотензия (систолическое АД
- дыхательная недостаточность (Р02
- почечная недостаточность (олигоанурия, креатинин >177 мкмоль/л);
- печеночная недостаточность (гиперферментемия);
- церебральная недостаточность (делирий, сопор, кома);
- коагулопатия (тромбоциты
- шкала Ranson - 3 и более балла;
- индекс Balthazar-Ranson - 3 и более балла.
2. Острый панкреатит легкого течения: отсутствие критериев острого панкреатита тяжелого при наличии клинико-инструментальной картины острого панкреатита.
Шкала Ranson при остром панкреатите.
Исследуемый показатель | Алкогольный панкреатит | Билиарный панкреатит |
При поступлении: | ||
возраст больного | Более 55 лет | Более 70 лет |
лейкоцитоз | Более 16 000 мм3 | Более 18 000 мм3 |
глюкоза плазмы крови | Более 11,1 ммоль/л | Более 11,1 ммоль/л |
ЛДГ сыворотки крови | Более 700 ME | Более 400 ME |
ACT сыворотки крови | Более 250 ME | Более 250 ME |
В первые 48 ч: | ||
снижение гематокрита | Более 10% от нормы | Более 10% от нормы |
повышение уровня остаточного азота сыворотки | Более 5 мг%* | Более 2 мг%* |
концентрация кальция | Более 8 мг%** | Более 8 мг%** |
рО2 артериальной крови | Более 60 мм рт. ст | |
дефицит оснований | Более 4 мэкв/л | Более 5 мэкв/л |
расчётная потеря (секвестрация) жидкости | Более 6 л | Более 4 л |
- - Каждый показатель таблицы оценивается как 1 балл.
Индекс тяжести панкреатита по Balthazar - Ranson .
Нормальный вид поджелудочой железы – 0 баллов
Увеличение размеров поджелудочной железы
Признаки воспаления парапанкреатической клетчатки – 2 балла
Увеличение поджелудочной железы и наличие жидкости в переднем паранефральном пространстве – 3 балла
Скопление жидкости в 2-х и более областях парапанкреатической клетчатки – 4 балла
Некроз
Некроз 30-50% паренхимы - 4 балла
Некроз >50% парехимы - 6 баллов
Пациенты с тяжелым панкреатитом госпитализируются в отделение хирургической реанимации.
Пациенты с панкреатитом легкого течения госпитализируются в хирургическое отделение.
Лечение пациентов с острым панкреатитом легкого течения.
Базисный лечебный комплекс:
- голод в течение 48 часов;
- зондирование желудка и аспирация желудочного содержимого;
- местная гипотермия (холод на живот);
- анальгетики и НПВП;
- спазмолитики;
- инфузионная терапия в объёме до 40 мл на 1 кг массы тела пациента с форсированием диуреза в течение 24-48 часов;
- ингибиторы желудочной секреции: омепразол 40 мг – 2 раза в сутки в/в капельно;
- октреотид 100 мкг – 3 раза в сутки подкожно.
В динамике ежедневно оцениваются: критерии ССВР, а-амилаза. Требования к результатам лечения: купирование болевого синдрома, клинико-лабораторное подтверждение разрешения активного воспалительного процесса.
Отсутствие эффекта от проводимой анальгетической и спазмолитической терапии в течение 12-48 часов, быстро прогрессирующая желтуха, отсутствие желчи в ДПК при ЭГДС, признаки билиарной гипертензии по данным УЗИ свидетельствуют о стеноза терминального отдела холедоха (вклиненный конкремент БДС, папиллит). В этом случае показано проведение ЭПСТ. При остром панкреатите ЭПСТ производится без ЭРХПГ!
Мониторинг общесоматического и локального статуса пациентов с тяжелым острым панкреатитом:
- общеклинический и биохимический анализ крови – ежедневно;
- УЗИ брюшной полости – каждые 48 часов;
- МСКТ брюшной полости – первые 24 часа; в последующем – каждые 5 суток.
Лечебная тактика у пациентов с острым панкреатитом тяжелого течения в фазу панкреатогенной токсемии.
Основным видом лечения острого панкреатита в фазе токсемии является комплексная интенсивная консервативная терапия.

Легкий панкреатит симптомы. Симптомы и признаки панкреатита
Панкреатит может проявляться по-разному, в зависимости от его формы. Острый панкреатит характеризуется следующими признаками:
- Интенсивная боль, которая может быть режущей или тупой. Пациенты могут ощущать боль в левом подреберье или в верхней части живота.
- Высокая температура тела, высокое или низкое давление, бледный или желтоватый цвет лица.
- Тошнота и рвота, которые не приносят облегчения. Чаще всего пациенты испытывают сухость во рту и появление белого налета на языке.
- Диарея, запор или стул может быть пенистым, частым, со зловонным запахом.
- Вздутие живота, желудок и кишечник не сокращаются во время приступа.
- Одышка, которая может быть вызвана потерей электролитов при рвоте.
Хронический панкреатит характеризуется следующими признаками:
- Боль в животе, которая может быть опоясывающей или иметь чёткую локализацию с иррадиацией в спину. Появляется после приема продуктов питания.
- Интоксикация организма, которая может проявляться общей слабостью, снижением аппетита, тахикардией, повышением температуры тела, снижением артериального давления.
- Эндокринные нарушения, такие как кетоацидоз, сахарный диабет, склонность к гипогликемии. Также могут появиться ярко-красные пятна в области живота, спины, груди, которые не исчезают при надавливании.
- При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, авитаминоз и повышенная утомляемость.
Необходимо обратиться к врачу при первых признаках!
Что пить натощак при панкреатите. Диета при хроническом воспалении железы
При таком заболевании, какназначается щадящая диета, которая полностью исключает употребление спиртных напитков, сладкую, жирную, жаренную пищу, а также продукты, содержащие грубую клетчатку, простые углеводы, экстрактивные вещества. Диетологи рекомендуют принимать пищу до 6 раз в сутки, размер порции должен быть небольшим, чтобы она лучше усваивалась и не перегружала поджелудочную.
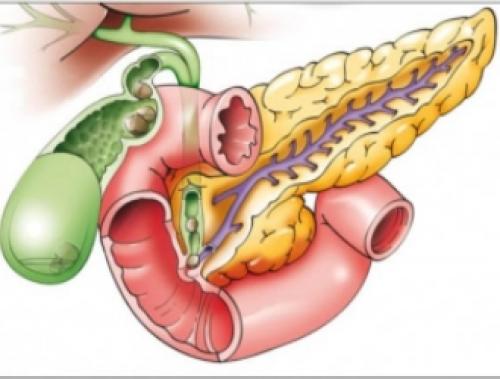 При заболевании поджелудочной железы запрещено кушать любую пищу, которая повышает выработку ферментов, призванных расщеплять пищу. Пищу следует готовить на пару, варить или же тушить, в редких случаях можно запекать. Перед употреблением ее обязательно нужно остужать до температуры в 30 градусов. В таком случае вы сможете избежать раздражения желудка.
При заболевании поджелудочной железы запрещено кушать любую пищу, которая повышает выработку ферментов, призванных расщеплять пищу. Пищу следует готовить на пару, варить или же тушить, в редких случаях можно запекать. Перед употреблением ее обязательно нужно остужать до температуры в 30 градусов. В таком случае вы сможете избежать раздражения желудка.
Соль в рационе должна использоваться в минимальном количестве, а если получится, то вовсе исключить ее, пока работа органа не придет в норму. В качестве основных продуктов используется рыба, мясо, а также молочные продукты. Энергетическая ценность меню в сутки ни в коем случае не должна превышать 1800 ккал.
Свое предпочтение лучше всего отдавать жидкой или же полужидкой пище, например, супам, пюре, кашам и т.д. Строгую диету при заболевании поджелудочной необходимо соблюдать около 3 недель после купирования приступа. После этого меню постоянно может расширяться, пока вы не вернетесь к привычному питанию.
При диете допускается употребление крупяных, овощных супов, вареных/свежих овощей, подсушенного хлеба, мяса, вареных яиц, птицы и рыбу (допускается только нежирные сорта), кисломолочных продуктов, некислых ягод и фруктов, изделий из муки, сливочного/растительного масло, натуральных киселей, свежих соков и компотов.
Ни в коем случае не стоит забывать про воду. В день рекомендуется употреблять до 2 литров чистой воды. Она восстановит баланс и наладит работу кишечника.
В период обострения заболевания следует свести к минимуму употребление газированной воды или же полностью исключить ее. Кроме того, под запретом также находятся консервы, крепкие бульоны, фаст-фуд, копченые/острые продукты, булочки, какао, кислые ягоды и фрукты, маринады, кофе, пироги, яйца, приготовленные в виде яичницы или же всмятку, жирные сора мяса, рыбы.
 Важно твердо запомнить, что любые нарушения диеты немедленно дадут о себе знать в качестве ухудшения состояния здоровья, возобновления воспаления поджелудочной железы.
Важно твердо запомнить, что любые нарушения диеты немедленно дадут о себе знать в качестве ухудшения состояния здоровья, возобновления воспаления поджелудочной железы.
Панкреатит: симптомы у женщин. Формы заболевания
По характеру течения патология подразделяется на два типа: острую и хроническую. В первом случае патогенез характеризуется быстрым развитием и ярким клиническим проявлением.
Механизм развития острого приступа изначально связан с усиленной выработкой фосфолипазы, как ответной реакции на причинный фактор (алкоголь, желчный камень и др.) Эта группа ферментов стимулирует усиленную выработку простагландинов, под действием которых повышается секреция ферментативной жидкости поджелудочной железы.
В норме продуцирующий панкреатический сок, содержащий пищеварительные ферменты, поступает в 12-перстную кишку через специальный проток. В результате переизбытка секреции или её затруднённого движения по протоку образуется застой жидкости в самом органе. Активация пищеварительных ферментов происходит непосредственно в поджелудочной железе, т.е. орган начинает переваривать сам себя, вызывая воспаление тканей.
Излишки ферментативной выработки и токсичные продукты клеточного распада попадают в системный кровоток, приводя к сбоям в системе ЖКТ и других органов.
Хронический панкреатит у женщин обусловлен менее выраженной симптоматикой. Он часто формируется как следствие ранее перенесённых острых приступов или является ответной устойчивой реакцией на постоянное воздействие патологических факторов. Для него характерно периодическое обострение, чередующееся с интервалами ремиссии от недели до 6 месяцев и более. Из-за частых воспалительных процессов поджелудочная железа покрывается фиброзной тканью. При этом значительно снижается выработка ферментативной жидкости.
Болезнь хронического течения обусловлена первичной или вторичной природой возникновения. В первом случае это самостоятельное заболевание, во втором – осложнение другой патологии ЖКТ.
По масштабу поражения панкреатит у женщин бывает очаговым и тотальным. В последнем случае констатируется прекращение продуцирования ферментативного секрета или его скопление внутри органа с последующей интоксикацией, дисфункцией органов пищеварительного тракта.




