Как и чем снять приступ острого панкреатита. Какие факторы вызывают приступ острого панкреатита?
- Как и чем снять приступ острого панкреатита. Какие факторы вызывают приступ острого панкреатита?
- Как снять боль поджелудочной народными средствами. Особенности лечения панкреатита
- Какими таблетками снять воспаление поджелудочной железы. Симптомы воспаления поджелудочной железы
- Болит поджелудочная, как снять боль в домашних условиях. Лекарственные препараты при обострении
- Как быстро снять приступ панкреатита. Основы лечения
- Приступ панкреатита первая помощь. Симптомы
- Приступ поджелудочной, как снять. Симптомы и причины
Как и чем снять приступ острого панкреатита. Какие факторы вызывают приступ острого панкреатита?
Главной функцией поджелудочной железы называют ее способность принимать непосредственное участие в пищеварении, содействовать регуляции процессов обмена веществ. Ее ферменты, поступающие в двенадцатиперстную кишку, помогают кишечнику переварить жиры, белки, углеводы, которые человек употребляет вместе с пищей. В результате приступа панкреатита происходит патологическая закупорка общего протока, и все вышеперечисленные вещества остаются в самой железе, начиная ее разрушать. Причин для нее может быть много. Среди самых распространенных выделяют последствия неправильного питания, малоподвижного образа жизни, перееданий и постоянных стрессов.
Очень часто причиной приступа становится камень, который вышел из желчного пузыря и перекрыл собой общий проток. Основывается на строении поджелудочной железы еще одна группа причин, вызывающих панкреатит . Это мышечный спазм, происходящий в сфинктере Одди. С помощью этого органа ферменты выбрасываются в двенадцатиперстную кишку. В процессе возникшего спазма они возвращаются назад в железу. При этом запускаются необратимые процессы разрушения собственного тела данного органа. Продукты таких процессов попадают в кишечник в результате прободения. У человека появляется невыносимая боль.
Ткани главного протока под влиянием токсинов, употребляемых человеком систематически, могут видоизменяться. На внутренней стороне протока появляются рубцы. Они становятся препятствием на пути ферментов. Вследствие таких рубцовых сужений объем сока разрушает паренхиму железы, что несет большую угрозу жизни человека.
Острый панкреатит - это острый воспалительный процесс в поджелудочной железе, который может вызвать сильную боль, рвоту, диарею и другие симптомы. Для снятия приступа панкреатита необходима медицинская помощь, но до приезда врача можно предпринять следующие шаги:
- Обеспечьте покой и покойствие
- Дайте пациенту воду и жидкость для предотвращения обезвоживания
- Примите антидот, если есть возможность
- Убедитесь, что пациент находится в безопасности и не находится в опасности
Факторы, вызывающие приступ острого панкреатита
Острый панкреатит может быть вызван рядом факторов, включая:
- Неправильное питание
- Малоподвижный образ жизни
- Переедания
- Постоянные стрессы
- Камни, вышедшие из желчного пузыря
- Мышечный спазм в сфинктере Одди
- Токсические вещества, употребляемые систематически
Важно помнить, что острый панкреатит - это серьезное заболевание, которое требует медiko-осуществленной помощи. Если у вас возникли симптомы панкреатита, необходимо обратиться к врачу как можно скорее.
Как снять боль поджелудочной народными средствами. Особенности лечения панкреатита
Воспаление поджелудочной железы сопровождается многими неприятными и болезненными симптомами. Поэтому все методы лечения, применяемые при панкреатите, должны, прежде всего, облегчить состояние больного. Но очень важно также восстановить функции поджелудочной железы. Ведь она вырабатывает ферменты, необходимые для нормального переваривания пищи.
При острой форме заболевания самое главное – снять боль и воспалительный процесс, а также устранить их причины. Это может быть закупорка протоков поджелудочной железы камнем, переедание, употребление большого количества алкоголя, жирной, острой или жареной пищи. Острый панкреатит может развиться на фоне холецистита, при некоторых инфекционных заболеваниях, после травмы или отравления химическими веществами. Для устранения воспалительного процесса очень важно определить, по какой причине он возник. Поэтому лечение назначается врачом после обследования.
Хроническая форма заболевания часто развивается у больных с гастритом, язвой, патологиями почек или желчевыводящих путей. При этом воспаление несильное может не проявляться явными симптомами. Больной ощущает тошноту, тяжесть в животе, ноющие боли в левом или правом боку. Его беспокоит частая отрыжка, метеоризм, может быть рвота. Самой распространенной формой хронического панкреатита является паренхиматозный. Опасность его в том, что он может протекать почти бессимптомно, скрыто, но приводит к разрушению тканей поджелудочной железы.
Внимание: главная задача лечения хронического панкреатита – это восстановление функций поджелудочной железы.
Эффективна при этом консервативная терапия, основными методами которой является применение лекарственных препаратов и диета. Но в дополнение к традиционному лечению часто используются народные средства. Они помогают облегчить состояние больного, продлевают ремиссию, ускоряют выздоровление.
Какими таблетками снять воспаление поджелудочной железы. Симптомы воспаления поджелудочной железы
В случае воспаления поджелудочной железы одним из симптомов является типичный болевой синдром, возникающий при острой форме. Пациент испытывает очень сильную опоясывающую боль, слегка отступающую в определенных положениях. Облегчение приносит сидячая поза с наклоненным вперед туловищем.
Основные симптомы острого воспаления поджелудочной железы:
- острая боль под ребрами опоясывающего характера;
- тошнота и рвота (после рвоты наступает временное облегчение);
- напряжение передней брюшной стенки;
- бледность кожных покровов;
- слабость и потливость;
- повышение температуры тела.
Первые признаки могут проявляться в виде тяжести в эпигастральной области спустя 1,5 – 2 часа после приема пищи. Часто это стояние продрома сопровождается резким сокращением аппетита и частыми головными болями и головокружением. В это время в железе уже проходят негативные патологические изменения.
Также в большинстве случаев по локализации боли можно определить, какая часть железы воспалилась:
- Так, симптомом воспаления хвоста поджелудочной железы станет боль, ощущаемая в области левого подреберья. Эта боль может распространяться на область между IV грудным и I поясничным позвонками.
- При воспалении головки поджелудочной железы болевой симптом чаще всего проявляется с правой стороны под ребрами, занимая область между VI и XI позвонками.
- Воспаленное тело поджелудочной железы может стать причиной появления болей в области эпигастрия.
Болит поджелудочная, как снять боль в домашних условиях. Лекарственные препараты при обострении
Начать терапевтические и поддерживающие мероприятия нужно сразу после проявления первых симптомов острого процесса. Если боль имеет выраженный характер, нужно вызвать скорую помощь или самостоятельно доставить человека с приступом в больницу.
При умеренных болях можно проводить лечение в домашних условиях, но только в том случае, если человек находится на контроле у врача и знает, какие препараты можно принимать в случае обострения панкреатита. Поэтому соответствующие таблетки должны всегда находиться в аптечке. Лечение симптомов приступа панкреатита в первую очередь направлено на снятие болевой симптоматики и устранение раздражения слизистых железы. Меры первой помощи:
- принятие болеутоляющего или спазмолитического препарата, который назначен лечащим врачом, или постановка внутримышечной инъекции;
- наложение холодного компресса на область с болью (это может быть грелка, содержимое которой - колотый лед, любой продукт из морозильника, завернутый в ткань для исключения обморожения кожного покрова);
- соблюдение поверхностного дыхания с небольшими задержками (это позволяет снизить болевую симптоматику);
- исключение сдерживания рвоты, которая облегчает общее состояние.

Важно соблюдать постельный режим в течение нескольких дней, скорректировать рацион питания и режим питья.
Из группы анальгетиков и спазмолитиков
Такие средства должны присутствовать в домашней аптечке у каждого больного панкреатитом, в том числе в хронической форме. Это позволит избежать необходимости вызова скорой помощи за счет быстрого купирования боли лекарствами, находящимися под рукой.
Задачи спазмолитиков - расширение сосудов органа, снятие спазмов гладких мышц желчных протоков и сфинктера Одди. Последний обуславливает сбой в оттоке панкреатического сока и желчной жидкости в полость 12-перстной кишки.
Максимальная продолжительность лечения спазмолитиками - не больше 2-х дней, так как такие препараты могут вызывать серьезные побочные реакции.
Ввиду того, что часто болевой синдром при заболевании имеет продолжительный и острый характер, лучше использовать лекарства из группы анальгетиков в форме раствора для проведения внутривенных инъекций
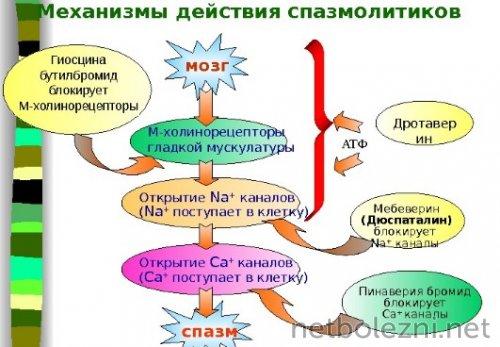
Инъекционные средства действуют гораздо быстрее, чем аналоги в форме таблеток. Сильную боль купируют блокадами анальгетических препаратов, которые не менее эффективны, чем инъекции.
Из группы противовоспалительных препаратов и ферментов
Так как болевой синдром напрямую связан с обострением воспалительного процесса, назначают препараты, способствующие подавлению соответствующей реакции.
Воспаление может развиваться не только в самой поджелудочной железе, но и распространяться на рядом расположенные органы (желудок и другие).
Для подавления воспаления нужно принимать нестероидные противовоспалительные медикаменты или антибиотики с широким спектром действия. Таковые в комплексе снижают риск развития негативных последствий, среди которых:
- заражение крови;
- перитонит;
- абсцесс;
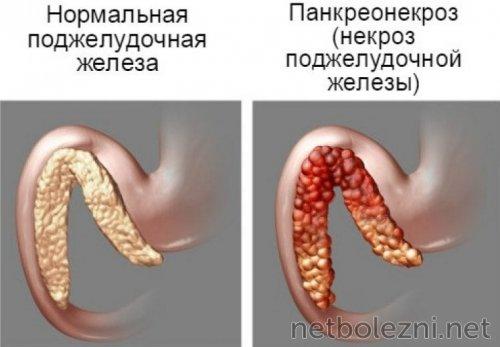
- панкреонекроз (воспалительно-некротический процесс в клетках органа).
Предотвратить осложнения помогают и препараты из группы ферментов, которые компенсируют продукцию ферментов в железе. Таковые назначают после купирования острой фазы. Чаще используют средства на основе панкреатина. Препараты с желчными кислотами способствуют повышению выработки поджелудочного сока, поэтому применяются редко.
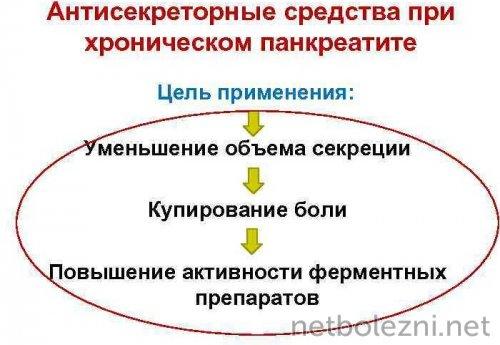
Из группы антисекреторных средств
Препараты назначают с целью уменьшения объема продуцируемых ферментов поджелудочной железой и остановки прогрессии некротических изменений, которые могут развиваться при самопереваривании.
Антисекреторные медикаменты назначают в любую стадию, в том числе во время обострения симптомов, для снижения интенсивности болевого синдрома на раннем этапе заболевания.
Механизм действия антисекреторных медикаментов связан с подавлением синтеза соляной кислоты в желудочной среде, блокировкой гистаминовых Н2-рецепторов.
Антисекреторные препараты назначают и по той причине, что в 20-25% случаев панкреатит протекает с язвенным поражением, изменения, характерные для которого, распространяются на головку и тело поджелудочной железы.
Источник: https://shedevrykulinarii.com/novosti/chto-delat-pri-pankreatite-chto-delat-esli-voznik-pristup
Как быстро снять приступ панкреатита. Основы лечения
После поступления в стационар с острым панкреатитом пациента не кормят, как правило, в течение первых 48 часов. В желудок вводится зонд, который удаляет его содержимое. Если есть осложнения (кровотечение, острая кишечная непроходимость, нагноение и др.), пациента направляют на операцию.
Далее врач назначает различные лекарственные препараты, чтобы уменьшить нагрузку на железу, снизить боль и предотвратить развитие инфекции.
При панкреатите жизненно необходим контроль выработки поджелудочной пищеварительных ферментов. Отсутствие питания через рот в первую неделю после снятия приступа — самый эффективный способ такого контроля. Поэтому используют парентеральное питание, то есть внутривенное введение инфузий через капельницу, или энтеральное, при котором питательные смеси вводятся через зонд.
Панкреатит может протекать с осложнением в виде отмирания части поджелудочной или органа целиком (панкреонекроз). В этом случае врачи придерживаются консервативного метода лечения с помощью медицинских препаратов. При инфицированном панкреонекрозе обязательно применение антибиотиков. Если же консервативное лечение не помогает и у пациента прогрессирует полиорганная недостаточность, нагноение, панкреонекроз или рак поджелудочной, назначают операцию.
На первом этапе врачи предпочитают минимизировать хирургическое вмешательство в организм. Сначала проводят пункцию и дренирование поджелудочной и забрюшинного пространства. Для этого с помощью небольших надрезов внутрь вводят специальные трубки (дренажи), которые удаляют лишнюю жидкость и промывают полость специальными растворами.
При более тяжелом состоянии пациента и распространенном поражении железы прибегают к альтернативной тактике лечения, которая включает:
- лапаротомию, то есть наружное дренирование, при котором делают разрезы брюшной стенки,
- резекцию железы или удаление ее целиком.
Удаление железы — крайняя мера, к ней прибегают в ситуации, когда орган уже не восстановить. Жить без железы можно, но придется искусственно поддерживать ее функции: принимать инсулин, ферментные препараты и соблюдать очень строгую диету.
Как справиться с приступом панкреатита?
Главная задача при появлении резкой боли — обеспечить железе холод, голод и покой. Нужно ничего не есть и немедленно обратиться к врачу. Для снятия воспаления на живот нужно положить холодный компресс.
Приступ панкреатита первая помощь. Симптомы
Острый панкреатит имеет характерные симптомы:
- Боль. Очаг боли может находиться под ложечкой (в эпигастральной области) в левом подреберье или в правом подреберье. Боль обычно отдает в левую лопатку, усиливается в положении лежа. При обширном воспалении поджелудочной железы боль может иметь опоясывающий характер. Боль при остром панкреатите нестерпимая, мучительная, настолько сильная, что может вызвать болевой шок с потерей сознания. Острый болевой приступ часто бывает спровоцирован жирной, жареной пищей, особенно в сочетании с алкоголем.
- Тошнота , рвота . Боль сопровождается тошнотой и неукротимой рвотой с желчью, которая не приносит облегчения.
- Высокая температура , озноб. Острое воспаление вызывает резкое повышение температуры тела до 38 градусов и выше.
- Пожелтение кожи (желтуха) . Умеренное пожелтение кожи и склер глаз (желтуха) означает нарушение эвакуации желчи и участие желчевыводящих путей в развитии заболевания.
- Изменение цвета кожи. Характерные симптомы, указывающие на острый панкреатит — синюшные пятна в области пупка, на боках тела, лице, шее. Цвет лица становится сначала бледным, затем серым, землистым. Внизу живота, в области паха кожа приобретает
зеленовато-синий оттенок. - Потеря аппетита. Отвращение к еде объясняется отсутствием панкреатических ферментов в пищеварительном тракте. Вместо этого они остаются в поджелудочной железе, переваривая ее, или поступают в кровь, вызывая интоксикацию организма.
- Учащение пульса и дыхания.
- Повышенное потоотделение. Кожа становится влажной, покрывается липким, холодным потом.
- Снижение артериального давления.
Из-за неукротимой рвоты происходит обезвоживание организма, артериальное давление резко снижается на фоне учащенного пульса. - Вздутие живота. При остром приступе панкреатита происходит вздутие и распирание верхней части живота, напряжение мышц брюшной стенки в левом подреберье.
- Диарея .
Из-за нарушения пищеварения происходит частый, жидкий, пенистый стул (поносы).
Приступ поджелудочной, как снять. Симптомы и причины
Почти все патологии поджелудочной железы во время обострения проявляются одинаковыми симптомами. Только сахарный диабет сопровождается особыми признаками. Обострения этого заболевания называются гипогликемией, когда уровень сахара падает или гипергликемией, когда он повышается выше нормы. При этом все симптомы связаны с общим состоянием организма. Это может быть слабость, нарушение сердечного ритма, головокружение, падение артериального давления.
При всех остальных патологиях на первый план выходят симптомы, связанные с самой поджелудочной железой и другими органами пищеварения.
К самым распространенным признакам обострения относятся такие:
- болезненные ощущения;
- снижение аппетита;
- диспепсические явления.
Боль возникает при обострении любых патологий поджелудочной железы. Она может быть связана с воспалительным процессом, некрозом тканей или ростом опухолевых образований. Боли при этом часто бывают очень сильными. Они могут локализоваться с одной стороны или распространяться на всю брюшную полость. Иногда они также отдают в спину или плечи. Болезненные ощущения в период обострения чаще всего бывают постоянными, но они могут периодически усиливаться. Это происходит после приема пищи, при перегреве или при физической нагрузке.
При любых заболеваниях поджелудочной железы в период обострения у больного снижается аппетит. Это связано с тем, что именно этот орган отвечает за нормальное переваривание пищи. Если он поражен воспалением или некрозом, ферменты, необходимые для ее усвоения, не вырабатываются в нужных количествах. Поэтому все больные быстро теряют в весе, слабеют.
 Основным симптомом обострения при любых патологиях поджелудочной железы является боль
Основным симптомом обострения при любых патологиях поджелудочной железы является боль
Кроме того, часто наблюдаются такие симптомы обострения поджелудочной железы:
- тошнота, рвота;
- икота, отрыжка, изжога;
- повышенное газообразование, вздутие живота, метеоризм;
- нарушение стула – чаще всего понос, но он может чередоваться с запорами;
- меняется консистенция кала, он становится жирным, светлым, зловонным;
- часто появляется желтушность кожи и белков глаз;
- при осложнениях может подняться температура.
При обострении любых патологий поджелудочной железы нарушается усвоение питательных веществ. Больной ощущает недостаток витаминов и минералов, у него нарушается процесс расщепления жиров, усвоение углеводов. Чаще всего это приводит к резкому похудению, но при сахарном диабете, наоборот, вес может расти.
Несмотря на то что поджелудочная железа поражается разными патологиями, причины обострений обычно во всех случаях одинаковы. Чаще всего сначала развивается воспалительный процесс. А прогрессирование хронического панкреатита становится причиной некроза, абсцессов, развития кист и опухолей.
Но в основном причиной обострений поджелудочной железы является нарушение режима питания, инфекции, травмы и стрессы. На первом месте, конечно, стоит питание. Ведь деятельность поджелудочной железы напрямую зависит от того, что употребляет человек. Сильнее всего нарушают ее функции алкогольные напитки и табакокурение. Поэтому заболевания поджелудочной железы чаще всего встречаются у тех, кто имеет эти вредные привычки.
Кроме того, панкреатит, некроз и даже рак часто обостряются у тех, кто любит жирную пищу, жареные блюда, кофе, сладости, фастфуд. В большинстве случаев приступ развивается после застолья, переедания. Но причиной его может стать также сильное нервное потрясение. Ведь при стрессе происходит спазм гладкой мускулатуры, что может привести к закупорке протоков поджелудочной железы.
Частой причиной обострения заболеваний этого органа может стать также инфекция. Попадая внутрь железы, бактерии начинают размножаться, повреждая ее ткани. Результатом этого может стать развитие гнойного воспаления, некроза тканей, абсцесса. К подобным последствиям приводят также травмы брюшной полости или осложнения после оперативных вмешательств.
Кроме того, довольно распространенной причиной приступов в поджелудочной железе являются другие заболевания органов пищеварения. Особенно сильно отражается на работе этого органа состояние желчного пузыря и протоков, а также двенадцатиперстной кишки. Поэтому острую боль в поджелудочной железе часто испытывают больные хроническим холециститом, дискинезией желчевыводящих путей, желчнокаменной или язвенной болезнью. Обычно эти патологии приводят к нарушениям оттока панкреатического сока, он застаивается в поджелудочной железе. Это может вызвать образование камней, язв или кист, воспаление или некроз тканей.




