Сколько длится обострение хронического панкреатита. В чём причина хронического панкреатита?
- Сколько длится обострение хронического панкреатита. В чём причина хронического панкреатита?
- Обострение хронического панкреатита, лечение дома. Лечение хронического панкреатита
- Хронический панкреатит: симптомы у женщин. Основными этиологическими факторами являются:
- Хронический панкреатит сколько живут. Формы и виды панкреатита
- Панкреатит смертность. Причины cмepти при развитии панкреатита и профилактика осложнений
Сколько длится обострение хронического панкреатита. В чём причина хронического панкреатита?
Подозрения в отношении плохого питания, способного вызвать панкреатит, пока безосновательны, доказательств этого нет. А вот что действительно способствует повреждению поджелудочной железы, так это алкоголь . Не обязательно должен быть хронический алкоголизм или бытовое пьянство, достаточно полтора десятилетия ежедневно употреблять по 60 мл этилового спирта, то есть 150 мл водки или коньяка или пол-литра вина. У алкоголиков панкреатит почти обязателен, правда, часть их погибает от острого токсического панкреатита, но и хронический имеется у восьми из десятка. У всех остальных, нормально выпивающих людей, употребление алкоголя может накладываться на подпорченную наследственность, потенцироваться курением и в результате возникает хроническое воспаление поджелудочной железы.
Курение тоже важнейший фактор риска даже у абсолютных трезвенников, если курить долго и по пачке сигарет в день. У курящих панкреатиты отмечаются в два раза чаще, потому что снижается уровень антиоксидантов, защищающих клетки от губительного действия свободных радикалов, параллельно загустевает панкреатический сок, который закупоривает протоки и повышает в них давление. Высокое давление панкреатического сока в протоках, нарушающее заведенный ритм его продукции, плюс огромная концентрация ферментов — лучший повод для воспаления.
Наследственность передаёт потомству два гена предрасположенности, причём у россиян в 5 раз чаще встречается одна нехорошая мутация гена PSTI, не исключено, что именно из-за этого наши люди вдвое чаще болеют панкреатитом, чем мировое население. Есть и форма наследственного панкреатита, проявляющаяся в несовершеннолетнем возрасте, очень тяжело протекающая и быстро прогрессирующая. Но этот вариант заболевания бывает очень нечасто.
Помогает инициации хронического панкреатита повреждение протоков поджелудочной железы при травмах во время манипуляций, или повреждении их при отхождении камней. Протоки сдавливаются кистами или опухолевыми образованиями, и тогда повышение в них давления запускает почти аналогичный курению механизм воспаления.
Аутоиммунная реакция, когда на собственные органы и ткани нападают собственные иммунные защитники, тоже может вовлечь ткань поджелудочной железы и изолированно, и при аутоиммунных заболеваниях. При некоторых заболеваниях желчевыводящих путей, почечной недостаточности, инфекциях тоже вероятно и возможно развитие хронического панкреатита.
Обострение хронического панкреатита, лечение дома. Лечение хронического панкреатита
Четкого протокола для максимально результативного лечения хронического панкреатита современные доктора по-прежнему не выработали. Дело в том, что ткань поджелудочной железы плохо поддается регенерации, в отличие, например, от клеток печени. Поэтому в первую очередь специалисты призывают отказаться от вредных привычек. Во-первых, нужно отказаться от курения и алкоголя, поскольку они провоцируют тяжелое течение болезни и усиление болезненной симптоматики, которая значительно ухудшает качество жизни. Во-вторых, нужно питаться по щадящей диете. В нее входит отказ от продуктов, вызывающих увеличенную секрецию поджелудочной железы: жирной, соленой и жареной пищи, копченостей, острых блюд. Также под запрет попадают крепкий чай и кофе, шоколад, бульоны, грубая клетчатка (свежие овощи и фрукты).
В ходе лечения практикуется и лечебное голодание, которое тормозит выработку ферментов, оказывающих разрушающее действие на ткань органа. Стоит помнить, что пораженные клетки железистой ткани нельзя восстановить полностью, а заменить ферменты может только специальная замещающая терапия. Поэтому своему рациону и образу жизни, а также приему лекарственных препаратов, нацеленных на поддержку «пострадавшего» органа нужно уделять большое внимание.
Медикаментозное лечение хронического панкреатита
Среди препаратов для лечения хронического панкреатита выделяют несколько групп:
- Спазмолитики и нестероидные противовоспалительные медикаменты, которые уменьшают спазм и борются с воспалительными процессами;
- Антибиотики, которые назначаются больным с инфекциями;
- Антисекреторные и панкреатические средства, которые помогают поддерживать нормальное функционирование ЖКТ, в том числе при патогенных изменениях тканей поджелудочной железы;
- Инсулиносодержащие лекарства, в случае если повреждены зоны, вырабатывающие гормон;
- Ферментные препараты, позволяющие компенсировать невозможность железы работать «на полную мощность».
- Пептиды для восстановления клеток поджелудочной железы(Панкрамин).
Все группы препаратов, кроме ферментных, применяются не на постоянной основе, а для устранения симптомов или курсами.
Хирургическое лечение хронического панкреатита
Когда заболевание запущено, а препараты для терапии хронического панкреатита уже не оказывают должного действия, применяются инвазивные методы лечения, в том числе оперативное вмешательство. Хирургическим путем удаляют орган целиком или его наиболее пораженные части, после чего обязательно применение ферментных препаратов, возмещающих гипофункцию поджелудочной железы. Показаниями к операции выступают:
- Полное разрушение ткани органа,
- Наличие опухолевых образований, некроза,
- Появление фиброза и свищей,
- Закупорка протоков камнями.
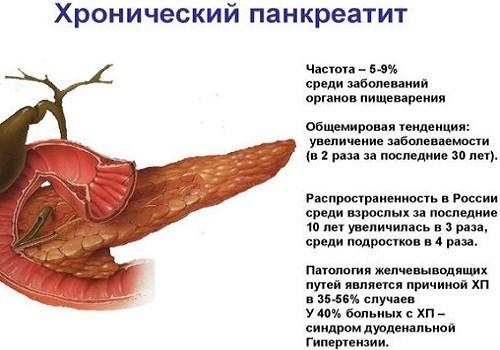
Хронический панкреатит: симптомы у женщин. Основными этиологическими факторами являются:
- хронический алкоголизм;
- желчнокаменная болезнь, холедохолитиаз;
- посттравматическое сужение или обструкция протоков поджелудочной железы;
- воздействие химических веществ, включая некоторые лекарственные препараты;
- гиперлипидемия;
- недостаточное белковое питание (недоедание);
- наследственная предрасположенность (недостаточность L–антитрипсина и
другие генетические факторы); - гиперпаратиреоз (гиперкальциемия),
- муковисцидоз (наиболее частый фактор у детей),
- идиопатические факторы.
Алкоголизм признается наиболее частой причиной хронического панкреатита. Вместе с тем известно, что он возникает только у каждого 10-го из злоупотреблявших алкоголем. Средний период развития хронического панкреатита при злоупотреблении алкоголем для мужчин составляет 18 лет, для женщин - 11 лет. Типичное сочетание условий, в которых реально его развитие - это хорошие социально-экономические условия жизни пациента (страны Западной Европы, Япония, США), мужской пол, возраст старше 35 лет, высокий уровень суточного потребления жира, употребление ежедневно более 20 г алкогольных напитков (в пересчете на чистый этиловый спирт).
К факторам, способствующим поражению ПЖ можно отнести и несбалансированное питание.
Очень редко встречается наследственный (семейный) хронический панкреатит. Первые признаки его появляются у детей в возрасте 10-12 лет. Признаками врожденного хронического панкреатита, кроме семейного анамнеза, являются:
- возникновение боли в верхних отделах живота в раннем детском возрасте при отсутствии других этиологических факторов;
- обнаружение кальциноза ПЖ;
- резкое расширение ее протоков с наличием в них конкрементов.
Отмечено более частое сочетание хронического панкреатита с группой крови 0 (I).
Камни желчных протоков являются достаточно частой причиной панкреатита у населения, преимущественно, у женщин стран Западной Европы и Северной Америки. ХП сочетается с желчнокаменной болезнью очень часто, а заболевание, вызванное присутствием хронической инфекции в желчных путях, встречается приблизительно у 25% больных желчнокаменной болезнью. Основная причина развития хронического панкреатита при желчнокаменной болезни - это появление условий для заброса желчи в панкреатический проток:
- ущемление камня в большом сосочке 12-перстной кишки;
- травма и длительный спазм сфинктера;
- папиллит или папиллостеноз вследствие частого травмирования сосочка мелкими конкрементами.
Иногда воспалительный процесс переходит с желчного пузыря и печеночных протоков непосредственно на ПЖ через венозные и лимфатические сосуды.
При заболеваниях, протекающих с нарушением функции печени (цирроз или хронический гепатит), выделяется желчь, содержащая большое количество свободных радикалов и перекисных соединений, которые, попадая в протоки ПЖ, сами по себе способны вызвать воспалительную реакцию, но также стимулируют ферменты поджелудочной железы, способствуя её «самоперевариванию».
Кроме того, причиной развития вторичного панкреатита могут быть болезни 12-перстной кишки, такие как дуоденит, её дивертикулы и язвенная деформация. При этих заболеваниях в результате воспаления или деформации в 12-перстной кишке происходит повышение давления, нарушается функция сфинктерного аппарата большого сосочка, что усугубляется в случае, если ранее была выполнена папиллотомия. В таких условиях дуоденальное содержимое забрасывается в протоки pancreas и желчные пути, активируются панкреатические ферменты внутри ткани железы, начинается процесс разрушения тканей.
Развитие хронического панкреатита может быть прямым следствием прободения (пенетрации) гастродуоденальной язвы в поджелудочной железе.
Повреждающее действие на ПЖ может оказывать ряд лекарственных средств:
- кортикостероидных препаратов («стероидный панкреатит», «стероидный диабет»);
- АКТГ;
- эстрогенов и эстроген содержащих контрацептивов;
- мочегонных препаратов и др. при их длительном приеме.
Панкреатит развивается также при передозировке препаратов, содержащих кальций, витамин D. Использование химиотерапевтических препаратов, метронидазола, нитрофуранов в ряде случаев приводит к развитию хронического панкреатита.
Нарушение артериального кровоснабжения создает условия для формирования некоторых форм ХП. Если он развивается у молодого человека в возрасте от 19 до 20 лет и причину не удается установить, то такой вариант заболевания называют идиопатическим.
Хронический панкреатит сколько живут. Формы и виды панкреатита
Перед тем как разобраться, сколько живут с панкреатитом, необходимо знать основные формы и виды течения болезни.
Заболевание характеризуется воспалением поджелудочной железы, которая играет важную роль в процессе пищеварения.
При попадании продуктов в желудок, железа выделяет ферменты, что нужны для расщепления пищи.
Кроме того, орган может вырабатывать инсулин, что сдерживает сахар на нормальном уровне.
В медицине выделяют 2 основные формы болезни:
- Острый панкреатит. Заболевание характеризуется сильным воспалительным процессом, с острыми симптомами, которые через время проходят.
- Хронический панкреатит. Патология в таком виде будет у человека длительное время, может не давать о себе знать и постепенно разрушает поджелудочную. В этой форме панкреатит может обостряться, вызывая неприятные симптомы.
Хроническая форма является редким расстройством, чаще всего заболевание появляется у людей 40-50 лет, а основной причиной становится неправильное питание, злоупотребление алкоголем.
Сколько живут с хроническим панкреатитом, напрямую зависит от возраста, образа жизни, состояния воспаленного органа и привычек.
Если патология диагностируется у молодых людей, которые не принимают спиртное, то прогноз будет благоприятным, при условии использования правильного питания и советов доктора.
В таком случае заболевание не будет отражаться на качестве жизни, а также на ее длительности.
В тех случаях, когда панкреатит диагностируется в возрасте 45-50 лет, а сам больной постоянно использует спиртные напитки, неправильно питается, то период жизни начинает сокращаться от 10 до 20 лет.
Все люди хотят жить долго, без болезней и дискомфорта. Но при появлении панкреатита и других болезней, общее состояние здоровья дает сбои и многие больные боятся за свою жизнь.
После установки точного диагноза врачам приходится часто слышать вопрос о продолжительности жизни с воспаленной поджелудочной железой.
Точно ответить на этот вопрос доктора не могут, поскольку период для каждого пациента разный.
Но есть некоторые статистические данные, позволяющие примерно установить длительность жизни.
Сами же врачи никогда не будут говорить людям, сколько остается лет до смерти, данная информация говорится в том случае, когда продолжительность жизни составляет несколько недель или месяцев.
Такой случается при образовании раковых клеток, появлении опухоли, которую невозможно удалить или вылечить иными методами.
Невзирая на прогнозы докторов, некоторые больные могут прожить намного дольше.
Панкреатит смертность. Причины cмepти при развитии панкреатита и профилактика осложнений
Можно ли умереть от панкреатита и как этого избежать
Панкреатит – тяжелый воспалительный процесс в поджелудочной железе. Это патологическое состояние затрагивает органы пищеварительного тракта, кроме того, возникают серьезные проблемы с состоянием и функциями всех органов и систем человеческого организма. Смерть от панкреатита, к сожалению, возникает нередко, особенно при остром течении заболевания, а также – если развиваются тяжелые осложнения, нарушение жизненно важных функций организма.
Панкреатит: вероятная cмepтность от заболевания
Смертность вследствие воспаления поджелудочной железы составляет 40 процентов от всех случаев острого воспаления ПЖ. Это очень высокие цифры, свидетельствующие об опасности данной патологии, необходимости своевременного диагностирования, лечения и профилактики панкреатита.
Пациенты умирают из-за тяжелого течения острой воспалительной патологии или обострения хронического воспалительного процесса, при развитии тяжелых осложнений:
- панкреонекроз;
- внутреннее кровотечение, особенно в случае его тяжелого осложнения – гиповолемического шока;
- острая интоксикация продуктами распада как причины инфекционно-токсического шока, чаще актуального при панкреатите алкогольного генеза;
- абсцессы, гнойники на поверхности ПЖ или близлежащих органах (сальник, печень, желчный пузырь, желудок), гнойный воспалительный процесс в протоках железы, при разрыве или распространении которых развивается тяжелое состояние – перитонит;
- болевой шок;
- рак ПЖ вследствие длительного течения хронического панкреатита.
Если вовремя не обратиться за медицинской помощью, своевременно не диагностировать эти тяжелые состояния и не начать правильно лечить пациента, то риск летального исхода очень высок.
Признаки тяжелой формы панкреатита
Воспаление поджелудочной железы проявляется разнообразными симптомами, значительно ухудшающими состояние пациента, снижающими качество его жизни, судя по их отзывам. Диагностика заболевания часто затруднена из-за схожести симптомов панкреатита с другими патологиями ЖКТ, особенно у детей, которые самостоятельно не могут предъявить жалобы. Основные признаки тяжелого осложненного течения воспаления:
Панкреатит – это тяжелый воспалительный процесс в поджелудочной железе, который может привести к осложнениям и даже смерти.
Причины панкреатита
- Алкогольная зависимость
- Диабет
- Хронические заболевания ЖКТ
- Генетические факторы
Симптомы панкреатита
- Болевая боль в животе
- Отек и покраснение в области живота
- Рвота и диарея
- Боли в спине и плечах
Профилактика панкреатита
- Употребление здоровой диеты
- Уменьшение потребления алкоголя
- Контроль над уровнем глюкозы в крови
- Регулярные медицинские осмотры
Смертность от панкреатита
Смертность от панкреатита составляет 40% от всех случаев острого воспаления поджелудочной железы.
Если вовремя не обратиться за медицинской помощью, риск летального исхода очень высок.
- Сильные боли в животе разной локализации: в околопупочной, подреберной области слева или с обеих сторон. Нередко боли имеют опоясывающий характер, иррадиируют в поясницу, правое, левое плечо, грудную клетку. Болевой синдром во время приступа панкреатита бывает настолько интенсивный, что может привести к болевому шоку с нарушением сознания, развитием cмepтельно опасной полиорганной недостаточности.
- Диспепсический синдром, проявляющийся несколькими признаками: тошнотой, рвотой, не приносящей облегчение, повышением газообразования в кишечнике, вздутием живота, нарушением стула (чаще – в виде диареи). Тяжелая диспепсия с длительной профузной рвотой, поносом приводит к обезвоживанию пациента, потере необходимых микроэлементов и витаминов. Особенно часто это проявляется при недостаточной или несвоевременной инфузионной терапии. Дегидратация тканей организма, недостаток минералов (магния, калия, кальция, железа и других) негативно сказывается на работе всех органов и систем (особенно – сердца и сосудов), в тяжелых случаях – опасна для жизни.
- Общеинтоксикационный синдром, проявляющийся множеством тяжелых симптомов, свидетельствующих о поражении всех систем человеческого организма. Основные признаки интоксикации: повышение температуры тела, слабость, снижение давления до коллапса, одышка, изменение (бледность, цианоз, иктеричность) окраски кожных покровов, головные боли, головокружение, нарушение сознания и многие другие.
- Ухудшение данных лабораторных, инструментальных исследований в случае тяжелого течения воспаления ПЖ. В ОАК обнаруживается выраженный лейкоцитоз с патологическими изменениями лейкоцитарной формулы, резкое повышение СОЭ по причине воспаления. Вследствие поражения печени или развития внутреннего кровотечения может развиться анемия, тромбоцитопения. По результатам биохимического исследования крови повышается уровень печеночных ферментов, амилазы и других показателей, свидетельствующих о повреждении ПЖ. При проведении УЗИ, КТ внутрибрюшных органов выявляются признаки отека, разрушения тканей железы, абсцессов и другие патологические изменения.




