Лекарства от панкреатита поджелудочной железы. Основы лечения
- Лекарства от панкреатита поджелудочной железы. Основы лечения
- Лучшее лекарство для поджелудочной железы. Лечение хронического панкреатита
- Болит поджелудочная железа, какие таблетки пить. Лечение при остром и обостренном панкреатите
- Как в старину лечили поджелудочную железу. Анатомы Александрийской школы.
- Какие препараты снимают воспаление поджелудочной железы. Причины и факторы развития панкреатита
- Лучшее лекарство для печени и поджелудочной железы. 4.6. Средства, влияющие на функцию печени и поджелудочной железы
- Хорошие таблетки для холецистита панкреатита. Холецистопанкреатит — методы диагностики и лечения
Лекарства от панкреатита поджелудочной железы. Основы лечения
После поступления в стационар с острым панкреатитом пациента не кормят, как правило, в течение первых 48 часов. В желудок вводится зонд, который удаляет его содержимое. Если есть осложнения (кровотечение, острая кишечная непроходимость, нагноение и др.), пациента направляют на операцию.
Далее врач назначает различные лекарственные препараты, чтобы уменьшить нагрузку на железу, снизить боль и предотвратить развитие инфекции.
При панкреатите жизненно необходим контроль выработки поджелудочной пищеварительных ферментов. Отсутствие питания через рот в первую неделю после снятия приступа — самый эффективный способ такого контроля. Поэтому используют парентеральное питание, то есть внутривенное введение инфузий через капельницу, или энтеральное, при котором питательные смеси вводятся через зонд.
Панкреатит может протекать с осложнением в виде отмирания части поджелудочной или органа целиком (панкреонекроз). В этом случае врачи придерживаются консервативного метода лечения с помощью медицинских препаратов. При инфицированном панкреонекрозе обязательно применение антибиотиков. Если же консервативное лечение не помогает и у пациента прогрессирует полиорганная недостаточность, нагноение, панкреонекроз или рак поджелудочной, назначают операцию.
На первом этапе врачи предпочитают минимизировать хирургическое вмешательство в организм. Сначала проводят пункцию и дренирование поджелудочной и забрюшинного пространства. Для этого с помощью небольших надрезов внутрь вводят специальные трубки (дренажи), которые удаляют лишнюю жидкость и промывают полость специальными растворами.
При более тяжелом состоянии пациента и распространенном поражении железы прибегают к альтернативной тактике лечения, которая включает:
- лапаротомию, то есть наружное дренирование, при котором делают разрезы брюшной стенки,
- резекцию железы или удаление ее целиком.
Удаление железы — крайняя мера, к ней прибегают в ситуации, когда орган уже не восстановить. Жить без железы можно, но придется искусственно поддерживать ее функции: принимать инсулин, ферментные препараты и соблюдать очень строгую диету.
Как справиться с приступом панкреатита?
Главная задача при появлении резкой боли — обеспечить железе холод, голод и покой. Нужно ничего не есть и немедленно обратиться к врачу. Для снятия воспаления на живот нужно положить холодный компресс.
После поступления в стационар с острым панкреатитом пациента не кормят, как правило, в течение первых 48 часов. В желудок вводится зонд, который удаляет его содержимое. Если есть осложнения (кровотечение, острая кишечная непроходимость, нагноение и др.), пациента направляют на операцию.
Лечение панкреатита
Далее врач назначает различные лекарственные препараты, чтобы уменьшить нагрузку на железу, снизить боль и предотвратить развитие инфекции.
Контроль выработки поджелудочной пищеварительных ферментов
При панкреатите жизненно необходим контроль выработки поджелудочной пищеварительных ферментов. Отсутствие питания через рот в первую неделю после снятия приступа — самый эффективный способ такого контроля. Поэтому используют парентеральное питание, то есть внутривенное введение инфузий через капельницу, или энтеральное, при котором питательные смеси вводятся через зонд.
Осложнения панкреатита
Панкреатит может протекать с осложнением в виде отмирания части поджелудочной или органа целиком (панкреонекроз). В этом случае врачи придерживаются консервативного метода лечения с помощью медицинских препаратов. При инфицированном панкреонекрозе обязательно применение антибиотиков. Если же консервативное лечение не помогает и у пациента прогрессирует полиорганная недостаточность, нагноение, панкреонекроз или рак поджелудочной, назначают операцию.
Хирургическое лечение
На первом этапе врачи предпочитают минимизировать хирургическое вмешательство в организм. Сначала проводят пункцию и дренирование поджелудочной и забрюшинного пространства. Для этого с помощью небольших надрезов внутрь вводят специальные трубки (дренажи), которые удаляют лишнюю жидкость и промывают полость специальными растворами.
Лучшее лекарство для поджелудочной железы. Лечение хронического панкреатита
Какие таблетки следует принимать для лечения хронического панкреатита, решает врач в зависимости от общего состояния больного. Однако при развитии этого заболевания больных часто мучают боли в животе, которые сопровождаются тошнотой и метеоризмом. И не всегда имеется возможность посетить врача, чтобы уточнить у него, какие таблетки от боли в желудке и поджелудочной следует принимать.
При таком заболевании, как хронический панкреатит, живот болит в двух случаях – после употребления пищи или когда человек принимает лежачее положение. В таких ситуациях не стоит сразу же хвататься за таблетки. Можно попытаться обойтись и без них, принять сидячее положение, наклонив верхнюю часть туловища вперед и приложив к области поджелудочной холодный компресс. Если же данные мероприятия не помогают устранить болезненные ощущения, можно выпить спазмолитик или анальгетик. Но помните, что препараты в форме таблеток при болях в поджелудочной можно принимать только при условии отсутствия признаков обострения болезни (рвоты, диареи, повышения температуры и т.д.).
При воспалении поджелудочной железы и появлении болей в правом или левом подреберье врачи рекомендуют принимать следующие спазмолитики и анальгетики:
- Баралгин,
- Асперин,
- Парацетамол,
- Папаверин,
- Дротаверин или Но-шпу.
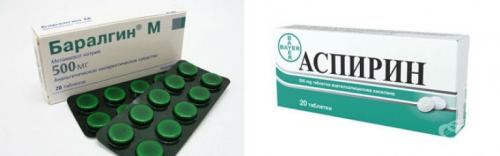 Анальгетики, способствующие снятию болезненных ощущений в поджелудочной железе
Анальгетики, способствующие снятию болезненных ощущений в поджелудочной железе
Если боли не проходят, необходимо использовать препараты, относящиеся к фармацевтической группе Н2-блокаторов. Среди них наиболее быстро снимают болезненные ощущения:
- Ранитидин,
- Фамотидин.
Также для облегчения состояния больного употребляют антигистаминные и холинолитические препараты – Димедрол, Платифиллин и Атропин.
Болит поджелудочная железа, какие таблетки пить. Лечение при остром и обостренном панкреатите
Для лечения поджелудочной железы используются различные препараты. При этом их выбор напрямую зависит от формы воспалительного процесса. Если у человека наблюдается острый панкреатит или обострение хронического, то в этом случае применяется голодная диета в комплексе с обезболивающей и спазмолитической терапией.
Голодная диета требуется для того, чтобы уменьшить нагрузку на поджелудочную железу и снизить продуктивность пищеварительных ферментов, отток которых не происходит из органа, а скапливается внутри него, все больше и больше повреждая его клетки. А чтобы устранить спазмы в протоках поджелудочной, используются спазмолитические препараты, например, Но-шпа или Папаверин. Эти медикаменты не дают просто пить больному, а вводят их внутривенно или внутримышечно, чтобы избежать излишнего воздействия на ЖКТ.
Обезболивающая терапия используется с целью устранения болезненных ощущений. Как правило, для этого используют обычные анальгетики типа Анальгина или Ибупрофена. Но если эти средства от боли в желудке не помогают и состояние больного ухудшается, применяются более сильные препараты с наркотическим действием, например, Трамадол.
Лечение поджелудочной железы медикаментами данного действия происходит до тех пор, пока состояние больного не приходит в норму и приступ не будет купирован. Как только врачам удается добиться таких результатов, пациенту впервые разрешают покушать. Но при этом его рацион строго ограничивается (подробно о диете в этот период должен рассказать врач).
Далее воспаленную поджелудочной железу лечат следующим образом: назначается прием ферментных препаратов и средства для устранения остаточных симптомов – противорвотные, противодиарейные и другие.
Как в старину лечили поджелудочную железу. Анатомы Александрийской школы.
Герофил из Халцедона, Эразистратос и Руфус из Эфеса
После внезапной смерти Александра Македонского и распада его империи центром античной науки стала Александрия Египетская, прославленная Мусеем и Библиотекой, хранившей 700 тысяч папирусов и пергаментов.
Наиболее известными врачами и анатомами Александрийской эпохи были Герофил из Халкедона на Босфоре (304 г. до н.э.) и Эразистратос из Юлиды на острове Кеос (350-300 гг. до н.э.) (По материалам энциклопедии Гролье, Эразистратос (Эразистрат) родился в 275 г. до н.э.) . Герофил изучал строение тел животных (обезьян), а также умерших людей, проводя вскрытия или секции ("anatemnein"), дав тем самым название анатомии (от греч. anatemnein - рассекать) . Aнтичные авторы называли его «отцом» этой научной дисциплины. Главный труд Герофила называется "Anatomica".
Современный панкреатолог Glazer G. в историческом разделе монографии по острому панкреатиту , редактированной им совместно с Рансоном J.H., полагает, что именно Герофил первым описал поджелудочную железу. Это вполне возможно, т.к. известно о подробном описании Герофилом кишки, отходящей от желудка и названной им "двенадцатиперстной". Измеряя ее "перстами", Герофил должен был касаться головки поджелудочной железы, непосредственно примыкающей к этой кишке.
Современный анатом SkandalakisL.J с соавторами выдвигают еще одну версию открытия поджелудочной железы Эразистратом (350-300 гг. до н.э.). Герофил и Эразистрат основали в Александрии известную в древнем мире анатомическую академию.
Нашими знаниями о трудах анатомов Александрийской школы мы обязаны Авлу Корнелию Цельсу (30 г. до н.э. - 40 г. н.э.), написавшему трактат о заболеваниях рабов и методах их лечения. Цельсу же принадлежит и письменное свидетельство обличающего содержания о том, что "Herophylus homini odit ut nosset" (В переводе с латыни этот текст означает: "Герофил людей ненавидел, чтобы знать". Этой фразой Цельс намекает на то, что Герофил (как и Эразистрат) проводил свои анатомические изыскания на живых - осужденных на казнь преступниках, оправдывая свою жестокость к людям любовью к знаниям… Об этом можно прочесть у Мережковского Д.С. в книге "Воскресшие боги Леонардо да Винчи". М., "Художественная литература".- 1990., с. 368.) .
Руфус Эфесский
Еще одним кандидатом на титул "Отца Панкреатологии", первооткрывателя поджелудочной железы и автора ее названия, по мнению Daremberg C., Ruelle E. (1879), мог быть и Руфус из Эфеса (98 - 117 гг. н.э.), считавший«частью сальника», но ясно дифференцировавшего ее от брыжеечных лимфоузлов .
Таким образом, достоверными сведеньями об имени первооткрывателя поджелудочной железы наука не располагает. Анатомы Александрийской школы - члены Анатомической Академии, наверняка, документировали свои анатомические исследования. Однако, до нашего времени документов не сохранилось. Такая неопределенность знаний в этом вопросе, по-видимому, обусловлена многократными пожарами и разрушением Александрийской Библиотеки, приведших к гибели бесценных письменных источников.
Клавдий Гален (131-201 гг. н.э.)
Клавдий Гален (Claudius Galenus) , римский врач и естествоиспытатель, классик античной медицины. В Пергаме изучал медицину и философию. Многие годы избирался на должность врача гладиаторов. Совершил путешествие в Александрию. Приехав в Рим (164 г. н.э.), стал врачом императора Марка Аврелия. Написал более 400 трактатов по медицине и философии, из которых сохранилось около 100 (преимущественно по медицине). Изучал анатомию и физиологию, широко пользуясь опытами на животных (производил вскрытие обезьян). Разделял представления Гиппократа о болезнях, зависящих от нарушения состава, движения и смешения различных соков. В трактатах Галена упоминается поджелудочная железа. Поддерживая мнение Аристотеля, этот врач и анатом считал, что функциязаключается "в защите и поддержке сосудов". Он описал взаимоотношения поджелудочной железы с селезеночной веной, проходящей вдоль ее верхнего края. Помимо этого, Гален описал и другие сосуды панкреас. Rhoads J.E. и Folin L.S., 1987 сообщают, что Гален по-видимому не знал о существования протоков, хотя и описывал этот орган как "секретирующую железу", отличную от лимфоузлов.
Какие препараты снимают воспаление поджелудочной железы. Причины и факторы развития панкреатита
- Неправильное питание. Поджелудочная железа относится к пищеварительной системе, поэтому чувствительна к неправильному питанию. Злоупотребление острой, жирной, жареной пищей вызывает повышенную выработку желчи и панкреатических ферментов. Усиленное поступление желчи в
12-перстную кишку становится причиной обратного заброса ферментов в поджелудочную железу, развивается билиарный панкреатит. - Злоупотребление алкоголем.
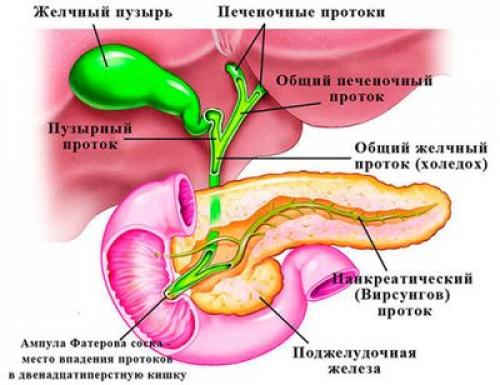
- Желчекаменная болезнь, калькулезный холецистит. Выход протока поджелудочной железы находится прямо напротив фатерова сосочка — выхода общего желчного протока (холедоха). Это напрямую связывает билиарный панкреатит с заболеваниями желчевыводящих путей.
- Травмы. Воспаление поджелудочной железы может развиться на фоне травмы или повреждения (например, вследствие хирургического вмешательства).
- Вирусные или бактериальные инфекции. Воспалительный процесс может быть спровоцирован бактериальной инфекцией (кампилобактериями, микоплазмой, др.) или вирусами (Коксаки, гепатита, свинки, др.).
- Прием лекарственных препаратов. Поджелудочная железа чувствительна к приему гормональных препаратов (кортикостероидов, эстрогенов), а также ряда других лекарственных средств.
- Гастрит , гастродуоденит. Повышенная концентрация соляной кислоты в желудке стимулирует выработку ферментов поджелудочной железы и может спровоцировать их раннее созревание с развитием воспалительного процесса. Воспаление желудка (гастрит) зачастую сочетается с дуоденитом — воспалением
12-перстной кишки, из которой оно может распространиться на поджелудочную железу. - Гельминтоз. Гельминты — это паразиты, которые выделяют в процессе жизнедеятельности токсины, способные спровоцировать воспаление.
- Эндокринные заболевания. Поскольку поджелудочная железа относится не только к пищеварительной, но также к эндокринной системе, ее воспаление бывает вызвано гормональными сбоями.
Лучшее лекарство для печени и поджелудочной железы. 4.6. Средства, влияющие на функцию печени и поджелудочной железы
При недостаточности моторной и секреторной функции пищеварительного тракта используются препараты желудочного сока и поджелудочной железы. Для заместительной терапии могут быть применены: натуральный желудочный сок , соляная кислота разведенная, пепсин , ацидин пепсин , панкреатин , панзинорм , фестал . Эффект обусловлен расщеплением белков ( пепсин , трипсин), гидролизом углеводов (амилаза) и жиров (липаза).
Панзинорм содержит экстракт слизистой желудка, желчи, поджелудочной железы, аминокислоты , липазу, трипсин, химотрипсин , амилазу и обеспечивает переваривание всех компонентов пищи. Дает он и желчегонный эффект, несколько стимулирует секрецию желудка, кишечника и поджелудочной железы. Применяют панзинорм при сниженной секреторной и переваривающей способности желудка и кишечника. Аналогичны показания к назначению и других препаратов этой группы.
К веществам, влияющим на пищеварение, относятся желчегонные средства , способствующие увеличению секреции желчи в клетках печени и/или облегчающие ее прохождение по желчевыводящим путям. При заболевании печени применяются холесекретики (способствующие образованию желчи): желчные кислоты ( кислота дегидрохолевая, аллохол , холензим ),растительные средства ( холосас , кукурузные рыльца , цветки бессмертника и др.), а также синтетические препараты: осалмид ( оксафенамид ), циквалон и др. Часто назначают вещества, улучшающие поступление желчи в кишечник, т.е. расслабляющие гладкую мускулатуру желчевыводящих путей (холекинетики, холеретики): магния сульфат , папаверин , но-шпа , платифиллин , атропин .
Препараты:
Сок желудочный натуральный
Назначается внутрь.
Выпускается во флаконах по 100 мл.
Натрия гидрокарбонат
Назначается внутрь, а также внутривенно (капельно).
Выпускается в порошке, таблетках по 0,3 и 0,5 г; в ампулах по 20 мл 4% раствора.
Магния окись
Назначается внутрь.
Выпускается в порошке, таблетках по 0,5 г.
Циметидин
Назначают внутрь и внутривенно.
Выпускается в таблетках и капсулах по 0,2 и 0,4 г; в ампулах по 2 мл 10% раствора.
Апоморфина гидрохлорид
Назначают внутрь и подкожно.
Выпускается в порошке, ампулах по 1 мл 1% раствора.
Метоклопрамид ( церукал , реглан )
Назначается внутрь, внутримышечно и внутривенно.
Выпускается в таблетках по 0,01 г; в ампулах по 2 мл (10 мг в ампуле) раствора.
Хорошие таблетки для холецистита панкреатита. Холецистопанкреатит — методы диагностики и лечения
 Холецистопанкреатит относится к заболеваниям желудочно-кишечного тракта.
Холецистопанкреатит относится к заболеваниям желудочно-кишечного тракта.
По классификации МКБ-10 он стоит под кодом К87.0 и характеризует одновременное развитие воспалительных процессов желчного пузыря (холецистита) и поджелудочной железы (панкреатита).
Его появление связано с воздействиями внешней среды, неправильным питанием, повторяющимися стрессами. Распространена эта патология в основном среди женщин.
При холецистопанкреатите (второе название — панкреохолицистит) сбиваются процессы расщепления жиров и углеводов, выработки ферментов тонкого кишечника и транспортирования желчи.
Возникновение заболевания продиктовано взаимосвязью между желчным путем и основным протоком поджелудочной железы, поэтому болезнь, затронувшая один орган, постепенно переходит на другой. При остром холецистопанкреатите патология передается на печень, вызывая нежелательные преобразования структуры тканей.
/li> ПрофилактикаПричины и симптомы заболевания
Толчком к образованию холецистопанкреатита могут стать различного вида инфекции, глисты, грибок, вирусы.
Обострению его также способствуют:
- застой желчи, спровоцированный беременностью, опущением внутренних органов;
- камни в желчном пузыре;
- деформация желчных путей;
- воспаления внутренних органов;
- эндокринные нарушения.
Зачастую распространенными факторами появления заболеваний ЖКТ являются обжорство, злоупотребление острыми, солеными, копчеными, жирными блюдами, алкоголем.
Большинство симптомов холецистита и панкреатита похожи. Одним из неприятных общих признаков является чувство болезненности. Оно появляется под левым или правым боком, отдается в области спины, правой лопатки.
Предположить развитие у человека холецистопанкреатита можно по определенным признакам:
- появление в районе правого подреберья чувства тяжести;
- тошнота после еды, иногда сменяемая рвотой, отрыжкой, изжогой, увеличением температуры;
- развитие диспепсических расстройств.
Некоторые симптомы наблюдаются спустя три часа после приема пищи: вздутие живота, чувство боли, горький привкус, появление запора или диареи, нарушение сна.
При осмотре пациента ощущается дискомфорт около желчного пузыря, увеличение размеров печени, болезненность при пальпации.
Распространенные причины образования недомогания:
- поражения инфекцией;
- врожденная аномалия расположения органов брюшной полости;
- желудочная язва;
- сахарный диабет;
- желчнокаменная болезнь;
- сдавливание дуоденального протока по причине рубцовых изменений;
- излишняя кислотность желудочного сока;
- онкология.
Диагностика патологии
Известны две формы этой патологии: острая и рецидивирующая (хроническая).
Клинические признаки острой формы сопровождаются опоясывающей болью, желтушной пигментацией слизистых оболочек и кожи, участившимися вздутиями живота, неудержимой рвотой. В сложных ситуациях возможен переход в коллаптоидное состояние.
Хроническая форма почти без симптомов и может протекать незаметно. Но прогрессирование хронического холециститопанкреатита может спровоцировать немало тяжелых осложнений. Во избежание этого, требуется правильное и своевременное лечение заболевания, позволяющее за короткое время достигнуть положительных результатов.
Иногда болезнь переходит в обструктивную форму, при которой из-за сужения протоков поджелудочной железы случается их закупорка. Как следствие, это провоцирует нарушения деятельности органов пищеварения.
В отдельных ситуациях холециститопанкреатит ведет к тромбозу вен, возникновению хронических заболеваний эндокринной системы, нарушениям нервной деятельности, а в особых случаях — перитониту.
Лечение панкреохолицистита основывается на результатах анализов и исследований, проведенных для диагностики заболевания. Направление на диагностику должен дать врач-гастроэнтеролог.
Существуют основные способы диагностического исследования:
- внешний осмотр, ведение анамнеза;
- пальпирование брюшной полости;
- развернутые анализы крови, мочи, кала;
- осуществление аппаратных исследований – ЭКГ, МРТ, КТ, УЗИ.
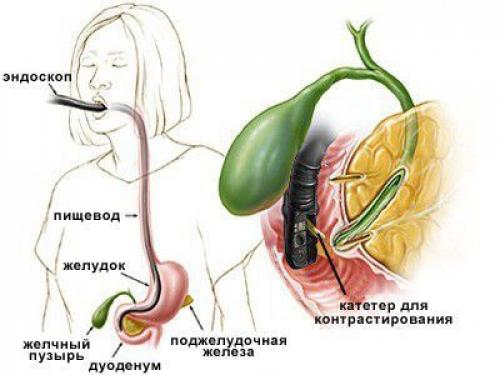
Метод холангиографии
В целях более точной диагностики могут быть определены дополнительные методы диагностики: холангиография (изучение желчных путей), холецистография (рентгенография желчного пузыря с контрастным веществом) и исследование содержимого двенадцатиперстной кишки.
Холецистопанкреатит считают аутоиммунным воспалением агрессивного характера.
По факту, это значит, что чаще всего причиной воспаления становится инфекция или постоянные очаги бактериального поражения в организме, например, кариес.
Методы лечения
Без устранения причин заболевания нормализовать общее состояние больного нет возможности.
Медикаментозное
Холецистопанкреатит рекомендуется начать лечить с устранения болевого синдрома. К самым эффективным относятся лекарственные препараты: Атропин, Метацин. Они отлично устраняют спазмы и боль, понижают выработку желудочного сока, это существенно при воспалении поджелудочной железы. Сначала их прописывают в форме инъекций, но в дальнейшем могут назначаться и в виде капель, в установленных врачом дозах.