Практические рекомендации для пациентов с хроническим панкреатитом: как избежать обострений
- Практические рекомендации для пациентов с хроническим панкреатитом: как избежать обострений
- Связанные вопросы и ответы
- Какие факторы могут спровоцировать обострение хронического панкреатита
- Какие продукты следует исключить из рациона при диагнозе хронического панкреатита
- Какие лекарства могут помочь справиться с симптомами хронического панкреатита
- Какие виды физической активности рекомендуются при хроническом панкреатите
- Как ведется реабилитация после обострения хронического панкреатита
- Какие методы обезболивания используются при хроническом панкреатите
- Как влияет психоэмоциональное состояние на течение хронического панкреатита
- Существуют ли методы профилактики обострений хронического панкреатита
Практические рекомендации для пациентов с хроническим панкреатитом: как избежать обострений
Приступы панкреатита опасны тем, что не проходят для организма бесследно. Это прогрессирующее заболевание, которое может привести к рубцеванию поджелудочной железы и потере функциональности органа (вплоть до полного отказа). Поэтому больной с диагнозом панкреатит должен приложить максимум усилий, чтобы избежать частых обострений. По мнению доктора медицины Прабхлин Чахал из Кливлендской клиники, предотвратить приступы можно, но для этого нужно изменить образ жизни.
В первую очередь, необходимо устранить основные факторы риска:
Известно, чтоявляется одной из основных причин воспаления поджелудочной железы. Поэтому, если у вас обнаружили желчные камни, не откладывайте лечение. Попробуйте растворить конкременты при помощи лекарств или, если это невозможно, сделайте холецистэктомию.
Это предотвратит возникновение панкреатита, а в случае, когда приступ уже был, поможет избежать новых обострений.
Злоупотребление алкоголем является причиной 70% случаев хронического панкреатита и почти 50% острого. Поэтому первое, что рекомендуют больному врачи – забыть об употреблении спиртного в любых количествах. Такая мера пойдет на пользу и печени, которая – как и поджелудочная железа – является частью гепатобилиарной системы. Все органы в ней взаимосвязаны и оказывают влияние друг на друга, поэтому от состояния печени зависит состояние поджелудочной железы и наоборот.
Как правило, массовые обострения панкреатита случаются в праздники – на Новый год или Первомай, когда люди буквально всё свободное время проводят за столом. Обилие жирной, острой, солёной и кислой пищи грозит пациентам с панкреатитом экстренной госпитализацией. Поэтому больные всегда должны помнить о своем диагнозе, контролировать количество пищи и её состав.
Чтобы избежать «праздничных приступов», ограничивайте себя в жареной еде и вредных жирах. При панкреатите, осложненном сахарным диабетом, избегайте сахаросодержащих продуктов. Возможно, для улучшения пищеварения вам потребуются аптечные ферменты. Принимайте их по согласованию с врачом-гастроэнтерологом.
По мнению доктора Прабхлин Чахал, курение может ускорить прогрессирование хронического панкреатита и повысить риск развития рака поджелудочной железы. Так что от этой вредной привычки лучше избавиться, если вы не хотите испытать очередной приступ.
Связанные вопросы и ответы:
1. Какие советы статьи по тактике при хроническом панкреатите могут помочь в уменьшении боли
Ответ: Один из советов - следовать строгой диете, исключая из рациона жирную и острую пищу, алкоголь, кофеин. Также рекомендуется употреблять пищу маленькими порциями, но часто, чтобы избежать перегрузки поджелудочной железы. Важно также избегать курения, так как никотин может ухудшить состояние пациента с хроническим панкреатитом. Помимо этого, врач может назначить препараты для снижения боли и воспаления, которые помогут контролировать симптомы заболевания.
2. Какие меры рекомендуется принимать для предотвращения обострений хронического панкреатита
Ответ: Для предотвращения обострений хронического панкреатита важно придерживаться здорового образа жизни. Это означает воздержание от употребления алкоголя, курения, правильное питание и регулярные физические упражнения. Также желательно избегать стрессовых ситуаций, поскольку они могут спровоцировать обострение заболевания. Важно также следить за приемом лекарств, указанных врачом, и регулярно проходить плановые обследования для контроля состояния поджелудочной железы.
3. Какие основные симптомы хронического панкреатита необходимо обратить внимание
Ответ: Основные симптомы хронического панкреатита, на которые необходимо обратить внимание, включают резкую боль в верхней части живота, которая может усиливаться после приема пищи. Также пациенты могут испытывать тошноту, рвоту, понос, общую слабость и быструю потерю веса. Важно обратить внимание на любые изменения в работе пищеварительной системы и своевременно обратиться к врачу для диагностики и лечения.
4. Как важно соблюдать рекомендации врача при хроническом панкреатите
Ответ: Соблюдение рекомендаций врача при хроническом панкреатите крайне важно для успешного лечения и предотвращения осложнений заболевания. Врач может назначить специальный режим питания, лекарства, физиотерапию или другие методы лечения, которые необходимо строго выполнять. Невыполнение предписаний врача может привести к ухудшению состояния пациента и развитию обострений хронического панкреатита.
5. Как способствовать улучшению работы поджелудочной железы при хроническом панкреатите
Ответ: Для улучшения работы поджелудочной железы при хроническом панкреатите рекомендуется придерживаться диеты, богатой легкоусвояемыми белками, клетчаткой, овощами и фруктами. Также полезно пить достаточное количество воды, чтобы облегчить работу эндокринной системы. Умеренные физические нагрузки также могут способствовать улучшению обмена веществ и работе поджелудочной железы.
6. Какие методы могут помочь справиться с болями при хроническом панкреатите, в дополнение к медикаментозному лечению
Ответ: Дополнительно к медикаментозному лечению при хроническом панкреатите можно применять различные методы для справления с болью. Речь идет о методах релаксации, йоге, массаже, акупунктуре или физиотерапии. Также полезно заниматься специальными упражнениями для укрепления мышц живота и спины, что поможет снизить нагрузку на поджелудочную железу и уменьшить боль. Важно проконсультироваться с врачом, прежде чем начинать любые дополнительные методы лечения.
Какие факторы могут спровоцировать обострение хронического панкреатита
1. Среди всех причин, приводящих к развитию хронического панкреатита, на 1 месте стоят: алкоголь и курение (у 70-80% больных). При этом, повреждающее действие алкоголя зависит от индивидуальных особенностей организма, возраста и пола, наличия жира (липоматоза) в поджелудочной железе, сопутствующих заболеваний желчевыводящей системы, приема некоторых лекарственных препаратов и других факторов. В среднем, доза крепкого алкоголя, которая приводит к развитию панкреатита - 60-80 мл/сут. или 2 л пива/сут. в течение 6-10 лет. Кроме того, поджелудочная железа очень “не любит” различные алкогольные коктейли (например, джин с тоником). Только 13% пациентов ХП не употребляют алкоголь. Курение повышает риск панкреатита более чем в 2 раза. Среди больных панкреатитом не курят лишь 6%.
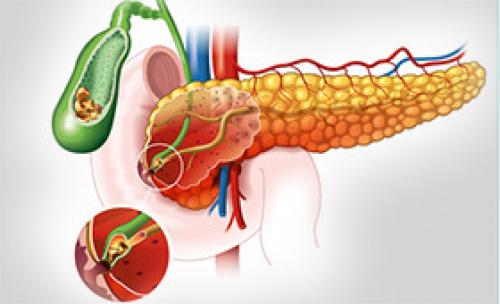 2. На 2 месте среди причин, вызывающих панкреатит – механические причины - препятствие для оттока сока поджелудочной железы в двенадцатиперстную кишку через сфинктер Одди, располагающийся в области большого дуоденального сосочка (фатерова сосочка). Необходимо отметить, что через этот сфинктер происходит также отток желчи (см. рисунок 1). Поэтому, если имеется густая желчь, «песок», камни в желчном пузыре, воспалительный отек или опухоль большого дуоденального сосочка, возникает нарушение оттока сока поджелудочной железы, он проникает в ткань поджелудочной железы и начинает ее «переваривать», так как в этом соке находятся мощные пищеварительные ферменты.
2. На 2 месте среди причин, вызывающих панкреатит – механические причины - препятствие для оттока сока поджелудочной железы в двенадцатиперстную кишку через сфинктер Одди, располагающийся в области большого дуоденального сосочка (фатерова сосочка). Необходимо отметить, что через этот сфинктер происходит также отток желчи (см. рисунок 1). Поэтому, если имеется густая желчь, «песок», камни в желчном пузыре, воспалительный отек или опухоль большого дуоденального сосочка, возникает нарушение оттока сока поджелудочной железы, он проникает в ткань поджелудочной железы и начинает ее «переваривать», так как в этом соке находятся мощные пищеварительные ферменты.
Рисунок 1. Тесная связь главного протока поджелудочной железы и общего желчного протока – общее место выхода в двенадцатиперстную кишку через большой дуоденальный сосочек
3. На 3 мест е – неправильное питание : переедание животных жиров, недостаток белков, чрезмерное употребление копченостей, жареного, острого, кислого, соленого.
4. Также в развитии хронического панкреатита играют роль лекарственные препараты (эстрогены, тиазидные диуретики, фуросемид, метронидазол, тетрациклин, сульфаниламиды, 5-аминосалицилаты, азатиоприн, 6-меркаптопурин, метилдопа, НПВС, глюкокортикостероиды, изониазид, непрямые антикоагулянты). Их повреждающее действие зависит от дозы, длительности приема этих препаратов, генетической предрасположенности и других сопутствующих факторов.
5. Известны случаи развития хронического панкреатита у пациентов с нарушением липидного обмена (при выраженном повышении триглицеридов в крови), при гиперпаратиреозе (повышенной функции паращитовидных желез). Эти факторы приводят к образованию «пробок» и кальциевых камней в протоках поджелудочной железы.
6. На сегодняшний день открыты генетические мутации , которые приводят к развитию панкреатита уже в детском возрасте. Это такие наследственные причины, как дефицит α1-антитрипсина, мутации гена трипсиногена PRSS1, ингибитора трипсина SPINK1, муковисцидоз и другие. Многие из этих мутаций приводят к активации ферментов поджелудочной железы в самой ее ткани, а не в двенадцатиперстной кишке.
7. Профессиональные вредности также могут приводить повреждению поджелудочной железы. Это такие токсические факторы, как тяжелые металлы, растворители, фосфороорганические соединения.
8. В редких случаях поражение поджелудочной железы описано при инфекциях (вирусы гепатитов В, С, герпеса, цитомегаловирус, Коксаки, паротит, краснуха, ВИЧ, лептоспироз, аскаридоз, токсоплазмоз, грибы). В настоящее время накапливаются сведения о повреждающем действии новой коронавирусной инфекции.
9. Существуют аутоиммунные причины , когда при «поломке» в иммунной системе организм вырабатывает белки-антитела против собственных тканей организма. Известны аутоиммунный панкреатит с выработкой антител типа IgG4, а также поражение поджелудочной железы при синдроме Шегрена, воспалительных заболеваниях кишечника (болезни Крона и язвенном колите), системной красной волчанке, склеродермии и других заболеваниях.
10. Причинами панкреатита могут быть нарушение кровоснабжения поджелудочной железы при атеросклерозе сосудов брюшной полости, тупая травма живота, или повреждение поджелудочной железы при инвазивных диагностических процедурах (эндоскопическом контрастировании протоков поджелудочной железы, измерении давления в сфинктере Одди).
11. В тех случаях, когда не удается выявить причину, выставляется диагноз идиопатический хронический панкреатит. В частности, рассматривается ранний (ювенильный) - в возрасте 15-25 лет и поздний (сенильный) – в возрасте 55-65 лет (скорее всего они связаны с не раскрытыми генетическими мутациями); «тропический» панкреатит (в странах Азии, Африки, Индонезии, Южной Индии, вероятнее всего связан с выраженной белково-минеральной недостаточностью и встречается у лиц до 20 лет).
Какие продукты следует исключить из рациона при диагнозе хронического панкреатита
Важно понимать, что при панкреатите диета нужна не только в период обострения. Большую роль она играет и после стихания основных симптомов, особенно при переходе болезни в хроническую форму. Ведь погрешности в питании при панкреатите даже в этот период чреваты быстрым и значительным ухудшением самочувствия. В таком случае говорят о рецидиве или обострении заболевания, а используемая при этом лечебная тактика, сходна с терапией первичного острого приступа болезни.
Поэтому, диета при хроническом панкреатите имеет скорее поддерживающее и профилактическое значение. При ее соблюдении человек не страдает от физического дискомфорта и ощутимого ухудшения качества жизни. Хотя некоторым людям требуется достаточно много времени, чтобы привыкнуть к строгим запретам на употребление некоторых продуктов и блюд.
По рекомендации врача, такую диету часто комбинируют с поддерживающей медикаментозной терапией – приемом ферментных препаратов.
«Запретные» продукты: от чего при панкреатите следует отказаться
Диета при панкреатите подразумевает как отказ от некоторых продуктов, так и исключение некоторых способов приготовления пищи. Причем рекомендации направлены в первую очередь на ограничение потребления блюд, которые способны раздражать пищеварительную систему или провоцируют усиление секреции.
Особое внимание уделяется продуктам с высоким содержанием жира. Их переваривание требует повышенной секреции липазы (одного из ферментов поджелудочной железы), что может спровоцировать обострение заболевания. Но и самовольно полностью отказываться от жиров в рационе нельзя. Ведь они необходимы для синтеза гормонов и ферментов, для построения клеточных стенок и оболочек нервных волокон, поддержания нормального состояния кожи.
| Продукт | Почему при панкреатите исключают |
|---|---|
 Соки Соки | Соки при панкреатите относят к нежелательным продуктам. Ведь содержащаяся в них кислота нередко оказывает раздражающее действие и провоцирует усиленную выработку желудочного сока и всех пищеварительных ферментов. А это чревато обострением панкреатита. Лишь в период стойкого улучшения иногда разрешаются разведенные водой соки. |
 Свежие (термически не обработанные) фрукты, ягоды Свежие (термически не обработанные) фрукты, ягоды | Оказывают на пищеварительный тракт примерно такое же действие, как и соки. Фрукты при панкреатите могут употребляться изредка в запеченном виде или в составе не концентрированных компотов. |
 Кислые и богатые клетчаткой овощи. Соленья, маринады, консервы (в том числе домашнего приготовления) Кислые и богатые клетчаткой овощи. Соленья, маринады, консервы (в том числе домашнего приготовления) | Оказывают раздражающее действие. Особенно нежелательны при панкреатите помидоры, репа, редька, редис, шпинат и щавель, свежая белокочанная капуста. Под запретом также квашеные овощи, маринованные и засоленные для долгого хранения продукты, консервы. |
 Бобовые. Грибы. Бобовые. Грибы. | Содержащийся в них растительный белок может спровоцировать усиление активности поджелудочной железы. К тому же бобовые способствуют усилению газообразования в просвете кишечника, что обычно негативно сказывается на самочувствии человека с хроническим панкреатитом. |
 Алкоголь, газированные напитки Алкоголь, газированные напитки | Стимулируют выработку всех пищеварительных ферментов, раздражающе действуют на слизистую оболочку всего желудочно-кишечного тракта. Примерно в 25% случаев обострение панкреатита связано с употреблением алкоголя. |
| Являются источником большого количества быстроусвояемых углеводов, которые провоцируют быстрый выброс значительного количества инсулина. А это сопровождается значительной стимуляцией поджелудочной железы. Ее перегрузке способствует также сочетание большого количества углеводов и жиров в сдобе, кремах, выпечке. |
 Жареные блюда Жареные блюда | Жарка продуктов с образованием характерной аппетитной корочки сопровождается образованием ряда потенциально вредоносных веществ. К ним относят нитрозамины, акролеин, акриламид и некоторые другие. Они обладают канцерогенным действием, раздражают слизистую оболочку пищеварительного тракта и провоцируют усиление выработки ферментов. Жарка также сопровождается повышением жирности продукта. В результате на его переваривание требуется больше времени и ферментов, что не в состоянии обеспечить поджелудочная железа при панкреатите. |
 Колбасные изделия Колбасные изделия | Запрещены копченые и варено-копченые колбасы, сосиски и колбасы с большим количеством добавок. Раздражают и излишне стимулируют весь пищеварительный тракт. При этом иногда допустимы отварные сосиски из нежирных сортов мяса, ветчина из мяса птицы. |
 Майонез, кетчуп, другие соусы фабричного производства Майонез, кетчуп, другие соусы фабричного производства | Раздражающе действуют на слизистую оболочку желудочно-кишечного тракта, чрезмерно стимулируют поджелудочную железу. |
 Снеки (чипсы, ароматизированные сухарики и др.), печенья и торты фабричного производства Снеки (чипсы, ароматизированные сухарики и др.), печенья и торты фабричного производства | Входящие в их состав многочисленные химические соединения раздражают пищеварительный тракт. А повышенное количество жиров невысокого качества провоцирует перегрузку поджелудочной железы. |
Какие лекарства могут помочь справиться с симптомами хронического панкреатита

Данная группа препаратов назначается для снятия напряжения с мышц пораженного органа и облегчения вывода ферментов. При острой форме панкреатита применяются капельницы и инъекции, а при хроническом течении недуга, специалисты рекомендуют пероральные таблетки от панкреатита поджелудочной железы. Самыми распространенными средствами из этой группы являются:
- Атропин.
- Дротаверин (Но-шпа).
- Платифиллин.
- Папаверин.
Благодаря расслабляющему действию этих лекарств, вещества, скапливающиеся в поджелудочной железе, могут выйти в протоки и тонкий кишечник, что приводит к следующим результатам:
- Прекращаются позывы к рвоте.
- Живот перестает болеть.
- Проходит тошнота.
В случае острых болей, одних спазмолитиков может быть недостаточно. В таких случаях дополнительно применяются анальгетики, такие как Анальгин или Баралгин. Платифиллин редко назначается для лечения в домашних условиях, так как он обладает сильным эффектом и применяется для снятия острой боли медицинским персоналом (в больницах и скорой помощи). Кроме того, данный препарат имеет широкий спектр побочных реакций, вплоть до психоза, поэтому врачи не рекомендуют приобретать Платифиллин без специального назначения, лучше в случае внезапного приступа использовать Но-шпу внутримышечно.

После введения Но-шпы облегчение наступает в течение первых 10 минут. Происходит снятие закупорки и восстановление давления внутри пораженного органа, что приводит к улучшению самочувствия пациента. Однако не следует откладывать визит к врачу, так как нарушения, возникающие в поджелудочной железе, могут повлиять на работу всего организма. Кроме того, спазмолитики помогают только справиться с болью, но не устраняют ее причину.
Какие виды физической активности рекомендуются при хроническом панкреатите
Можно ли заниматься спортом при панкреатите? Наравне с коррекцией питания и приемом медикаментов, а также в ряде случаев хирургическим вмешательством, немаловажную роль в лечении заболевания играет правильный образ жизни.Насколько совместимы панкреатит и спорт? Какие виды физических нагрузок недопустимы и откровенно опасны для воспаленной железы, а без которых невозможно ее восстановление после перенесенного приступа?
Занятия спортом при панкреатите

Панкреатит и физические нагрузки, выражающиеся в прыжко образных, отрывистых и/или сотрясательных движениях недопустимы. Поэтому под табу попадают на первый взгляд миролюбивые бег, прыжки на месте и скакалке, силовые комплексы и пр. Дело в том, что подобные движения могут спровоцировать сотрясение органа, что в свою очередь приведет к спуску механизма воспалительного процесса.
Образ жизни, помимо спорта включает и такие составляющие успешного восстановления функции поджелудочной железы:
- Избегать рекомендуют нервных потрясений и стрессов.
- Необходим полноценный сон.
- Около трети суток должно быть выделено на отдых, как в меру активный, так и пассивный.
Запрет врачи накладывают на любой спорт в профессиональной ипостаси, так как велики нагрузки. Подвергшаяся воспалению железа требует отныне бережного к себе отношения и покоя. Но это отнюдь не значит, что физической активности нет места в жизни пациентов с диагнозом панкреатит. Ограничить занятия упражнениями стоит лишь при обострении хронического заболевания или острого приступа. По достижении ремиссии же надлежит не уклоняться от лечебной физкультуры, цель которой:
- Укрепить истощенную воспалением нервную систему;
- Оказать обще тонизирующий эффект;
- Нормализовать психологическое состояние;
- Ускорить обмен веществ;
- Улучшить кровообращение органов брюшной полости.
Один из наиболее эффективных приемов – это так называемое диафрагмальное дыхание. В ходе дыхательной гимнастики производится самомассаж внутренних органов, в том числе и поджелудочной железы. «Нижнее дыхание», как его иначе именуют брюшное, позволяет дышать правильно, а именно медленно и глубоко. Мало кто знает, что так дышат дети с рождения. По мере роста и развития, а также из-за ритма жизни, экологии и тесной одежды, человек начинает дышать иначе – грудью. Дыхание становится поверхностным, что влечет за собой появление одышки, нарушения работы сердца, гипоксии, ухудшению обмена веществ и способствует ожирению.
Также лечебная физкультура представлена упражнениями, направленными на брюшной пресс, туловище, руки и ноги. Нагрузка должна быть постепенной. Число подходов последовательно наращивают. Силовые упражнения нежелательны по причине риска повышения давления (брюшного и артериального).
- Все действия совершаются медленно или в среднем темпе.
- Продолжительность занятия– не более 20 минут.
- Кратность – ежедневно.
- Оптимальное время – через 1,4 часа по завершении приема пищи.
- Лучшее место для проведения упражнений – хорошо проветренное помещение.
Зачастую панкреатит сопровождают другие хронические патологии. Чтобы учесть все факторы риска комплекс упражнений должен быть составлен квалифицированным специалистом, с учетом клинической картины больного.

По окончании упражнений желательно около пяти минут спокойно лежать на спине. Расположите руки вдоль туловища, поверните ладони вниз, ноги чуть разведите. Чтобы окончательно расслабиться – прикройте глаза. На усмотрение врача после возможны обливание, обтирание или контрастный душ.
Отлично зарекомендовала себя ходьба. Если проходить на свежем воздухе ежедневно в своем темпе от одного до двух километров, поджелудочная железа также скажет вам спасибо!
Спортивное питание при панкреатите
Для большей эффективности упражнений требуется тщательно следить за питанием. Диета при панкреатите – обязательная составляющая выздоровления. Существует несколько базовых принципов, нарушение которых может повлечь возобновление воспалительного процесса в органе:
- Отказ от алкогольных напитков и курения.
- Дробное питание от 6 до 8 приемов пищи в день.
- Подается еда в протертом через сито или с помощью блендера измельченном виде.
- Предпочтительно варить или приготавливать на пару.
- Еда на момент употребления должна быть свежей и теплой.
Спортивное питание имеет свои особенности. В составе такого меню больше белков, которые в сравнении с жирами, не запасаются организмом. При хронической форме панкреатической болезни спортивное питание составляют преимущественно животные белки, которые легко усваиваются.Меню с акцентом на них будет способствовать скорейшей регенерации поврежденных тканей органа.
Как ведется реабилитация после обострения хронического панкреатита
Зачастую диагноз «хронического панкреатита» присваивается при любом болевом синдроме в левом подреберье, жидком стуле или диффузных изменениях тканей поджелудочной железы на УЗИ, что с точки зрения современной доказательной медицины является абсолютно неверным.
Во всем мире диагноз хронического панкреатита может быть установлен только после выявления характерной клинической картины (жалоб, симптомов) и проведения инструментальной диагностики , такой как:
- компьютерной томографии органов брюшной полости с контрастом;
- магнитно-резонансной томографии органов брюшной полости с контрастом;
- эндоскопической ультразвуковой сонографии поджелудочной железы.
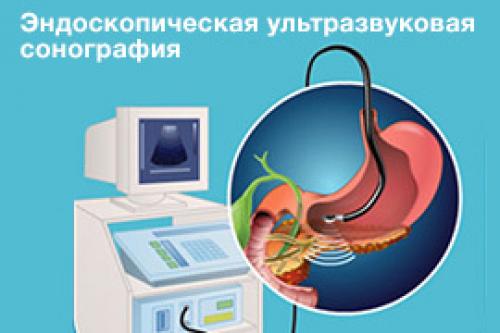 В настоящее время эндоскопическая техника шагнула настолько вперед, что теперь с ее помощью можно выполнять внутреннее УЗИ интересующих органов, что применимо и к обследованию поджелудочной железы.
В настоящее время эндоскопическая техника шагнула настолько вперед, что теперь с ее помощью можно выполнять внутреннее УЗИ интересующих органов, что применимо и к обследованию поджелудочной железы.
Для понимания, почему пришли именно к такой непростой диагностике, перейдем к определению самого диагноза.
Хронический панкреатит – это заболевание поджелудочной железы, которое характеризуется повторяющимися болевыми приступами в верхних отделах живота на фоне воспаления органа, что в дальнейшем приводит к изменению его структуры. Происходит замена ткани поджелудочной железы на соединительную, более плотную и не функционирующую (фиброз органа) и потеря как эндокринной, так и пищеварительной функций поджелудочной железы. Изменения структуры железы сопровождаются ее увеличением в размерах на ранних стадиях заболевания и уменьшением на более поздних, появлению кист и более плотных участков – кальцинатов.
При выраженном фиброзе железа разделяется на так называемые «дольки», которые выглядят «как пчелиные соты», а сама железа приобретает ячеистый вид. При хроническом панкреатите изменяется и выводная протоковая система органа. Главный проток железы расширяется, появляется извитость и неравномерность его боковых ветвей, уплотняются стенки протоков по выше описанному механизму – воспаление приводит к замене тканей стенок протоков на соединительную ткань (фиброз), а в самых протоках могут обнаруживаться конкременты.
Какие методы обезболивания используются при хроническом панкреатите
Снимать боль при панкреатите самостоятельно до приезда скорой помощи не рекомендовано, т. к. по приезде лечащему врачу необходимо обнаружить причину возникновения болевых ощущений. Если боль невыносима, то самолечение разрешено только по рекомендации вашего врача, который полностью ознакомится с течением вашей болезни. При подозрении на рецидив заболевания следует сразу же вызывать наряд скорой помощи.
Симптомы обострения болезни:
- резкая боль в области живота,
- тошнота, в некоторых случаях практически непрерывная,
- диарея, зачастую с сильным метеоризмом,
- сильное повышение температуры тела,
- слабость, вялость.
Если вы заметили проявление вышеперечисленных симптомов, то до приезда скорой помощи можно облегчить болевые ощущения. Человеку необходимо лечь на ровную поверхность на спину. В место локализации боли необходимо приложить что-нибудь холодное или замороженное, например, лед. Допускается прием медикаментозных лекарств из группы анальгетиков или спазмолитиков. Перечень препаратов, способных временно снять приступ панкреатита:
- Дротаверин,
- Максиган,
- Но-Шпа,
- Фентанил,
- Спазмалгон,
- Фестал,
- Мезим,
- Трамадол,
- Панкреатин.
Эти препараты способны быстро снять боль, но временно. Прием других обезболивающих при панкреатите может дать обратный эффект, т. е. только усилить неприятные ощущения больного.
Нередко специалисты назначают пациентам антидепрессанты. Это объясняется тем, что при частых болевых ощущениях больные испытывают эмоциональные спады, пагубно влияющие на самочувствие в целом.
ВАЖНО! Ни в коем случае не используйте медикаментозные препараты, в основе которых лежат ферменты поджелудочной железы!
Как влияет психоэмоциональное состояние на течение хронического панкреатита
Официальная медицина указывает на наиболее явные причины, приводящие к панкреатической патологии:
- нарушение режима и правил здорового питания (длительные периоды голода, переедание, злоупотребление алкоголем, привычка к жирным мясным блюдам, острым приправам),
- функциональные расстройства кишечника и желудка с гипер- или гипосекреторной функцией, дискинезии желчевыводящих путей, связанные с волнениями, у ребенка с пережитым страхом,
- хроническая патология органов пищеварения, холецистит, гастродуоденит, язвенная и желчекаменная болезнь, гепатит, создающие сложные условия для вывода секрета поджелудочной железы в кишечник, застоя, способствуют распространению воспаления,
- негативное влияние нервной системы при развитии панкреатита от стрессов, на фоне депрессивных состояниях.
В причины включают все, что касается «нервной почвы». Кто ответит, каким образом пациент должен в лечении преодолевать свои жизненные проблемы?
Научное обоснование психосоматических причин панкреатита
Психосоматические причины основаны на процессах возбуждения и угнетения в центрах головного мозга и ретикулярной формации гипоталамической области. Нейрофизиология доказала правомочность связи болевого синдрома при панкреатите с влиянием эмоций, типа нервной деятельности.
Имеются способы, которыми исследуют факторы, влияющие на болевую реакцию. Их можно даже измерить и записать на энцефалограмме.

Как объяснить, что не у всех злостных алкоголиков возникает панкреатит? Почему народы Кавказа в еде предпочитают острые блюда и не страдают от панкреонекроза?
Информацию получим, если вспомним о психологическом поведении каждого человека в похожих ситуациях. В состоянии дискомфорта (включая усталость, депрессию) естественный выбор психики — пожалеть себя, вызвать противоположные эмоции (радость).
Важно, что в это время мы не думаем о пользе или вреде избранной меры. Режим питания перестает контролироваться: хочется чего-то вкусного. При этом сокращаются физические нагрузки. Со временем подобное поведение приведет к перегрузке поджелудочной железы, другим болезням пищеварения.
Психосоматика считает важными причинами панкреатита:
- страх,
- гневливость,
- тревогу.
Развитию панкреатита способствуют состояния:
- сомнений, искушений, внутренней борьбы,
- подсознательного привлечения внимания окружающих (выгода от заботы),
- психической подавленности,
- чувство вины,
- усиление проблемы путем постоянных мыслей (самовнушения).
Метафизические причины панкреатита
Метафизика включает причины и понятия, необъясненные до настоящего времени современной наукой. К ней относится нетрадиционная медицина, формы духовной жизни.
Интересно, что выводы строятся на основе аналогии работы органа тела и поведения человека.
Мы приведем наиболее популярные метафизические мнения о природе панкреатита.
Мнение 1. Поджелудочная железа по характеру функций связана с перевариванием пищи. Соответственно, в переносе на способности человека — принятие и усвоение ситуации. Как железа способна к самоперевариванию (уничтожению), так и некоторые люди разрушают, не признают себя личностью.

Это вечно сомневающийся, неуверенный, апатичный меланхолик, который «пилит» себя. Типична направленность деятельности не на проблему, а в себя, отсутствие цели, неверие в собственные возможности.
Мнение 2. Панкреатит развивается из-за неправильной реакции тела на эмоции. Положительные эмоции расширяют тело, негатив — сужает, замедляет течение энергии, заполняет человека холодом.
Каждая из эмоций необходима для выражения состояния тела (например, гнев способствует защите). Взрослый человек не всегда способен выразить свои эмоции, он их подавляет. Поэтому сначала возникает ощущение дискомфорта, затем панкреатит.
Мнение 3. Поджелудочная железа находится в третьей чакре солнечного сплетения. Она отвечает за собирание опыта, знаний, отношения с людьми. Способна улавливать частоты других тел. По этим сигналам человек подсознательно выбирает оптимальную тактику общения. Чакра направляет сильные желания в созидательную энергию, раскрывает таланты. Энергетический сбой по пути уничтожает поджелудочную железу.
Мнение 4. Панкреатит возникает в результате недовольства жизнью, гнева, чувства безысходности.
Мнение 5. Причина разрушения поджелудочной железы — жадность. Она вызывает срыв синтеза гормонов, при безудержной алчности — рак.
Мнение 6. Запрещая себе эмоции, вынуждая к сдержанности, человек повышает тягу к нездоровому питанию. Появляется ожирение и перегруз поджелудочной железы.
Мнение 7. Главной негативной эмоцией считается зависть. Она вызвана потребностью иметь то же, что и другие. Сопутствует повышенной требовательности и преданности делу.
Приведенные варианты указывают на связь личностных качеств человека с факторами риска в заболевании панкреатитом. Если с личностью порядок, то и поджелудочная железа болеть не будет.
Существуют ли методы профилактики обострений хронического панкреатита

Питание при хроническом панкреатите должно быть дробным — лучше маленькими порциями, но часто на протяжении дня. Важно исключить из рациона продукты, которые раздражают и без того воспаленную железу, усиливают продукцию ферментов. Большинство продуктов приготавливают, отваривая и запекая, после перетирая до кашицеобразного состояния (это важно при обострении патологии).
Несмотря на необходимость употребления перетертых продуктов, злоупотреблять таким питанием на протяжении длительного времени не стоит. Многочисленные отзывы подтверждают, что в таком случае снижается аппетит, а это вызывает похудение. Поэтому, как только состояние улучшилось, острые симптомы исчезли, лучше перейти на непротертый вариант питания.
К запрещенным продуктам на период лечения хронического панкреатита относят:
- спиртное;
- жареную пищу;
- копченое, продукты переработки мяса — колбасу, сосиски, сардельки;
- продукты быстрого приготовления — фастфуд;
- жирные сорта мяса и рыбы;
- консервацию, соленья;
- каши из гречки, риса и перловки;
- большое количество овощей и фруктов, особенно богатых клетчаткой;
- куриные яйца, приготовленные в виде омлета;
- сладкую газированную воду.
Среди разрешенных продуктов:
- овощи, содержащие клетчатку в небольшом объёме, в отварном или запеченном виде — свекла, картофель, морковь, сельдерей и др.;
- овощной бульон и супы на его основе в протертом виде;
- нежирное мясо (кролик, курица и др.) и рыба;
- нежирная молочная продукция — кефир, творог, сыр;
- каша из гречки, риса, перловки, овсянки, манки, макаронные изделия;
- вчерашний хлеб;
- куриные яйца в виде омлета или всмятку;
- фрукты и ягоды с некислым вкусом, сухофрукты;
- Мучные продукты
- Кофе
- Чай
- Крепкий алкоголь
- Острый соус
- Масло
- Овсяная каша
- Картофель
- Брокколи
- Картофельное пюре
- Омлет
Чтобы добиться стойкой ремиссии, правильное питание нужно соблюдать на постоянной основе.
Существуют ли методы профилактики обострений хронического панкреатита?
Да, существуют. Питание при хроническом панкреатите должно быть дробным — лучше маленькими порциями, но часто на протяжении дня. Важно исключить из рациона продукты, которые раздражают и без того воспаленную железу, усиливают продукцию ферментов.
Большинство продуктов приготавливают, отваривая и запекая, после перетирая до кашицеобразного состояния (это важно при обострении патологии).
Несмотря на необходимость употребления перетертых продуктов, злоупотреблять таким питанием на протяжении длительного времени не стоит. Многочисленные отзывы подтверждают, что в таком случае снижается аппетит, а это вызывает похудение. Поэтому, как только состояние улучшилось, острые симптомы исчезли, лучше перейти на непротертый вариант питания.
К запрещенным продуктам на период лечения хронического панкреатита относят:
Среди разрешенных продуктов:
Чтобы добиться стойкой ремиссии, правильное питание нужно соблюдать на постоянной основе.
 Свежий хлеб, сдоба, кондитерские изделия
Свежий хлеб, сдоба, кондитерские изделия



