Лечение панкреатита за 4000 руб. Консервативное лечение панкреатита
- Лечение панкреатита за 4000 руб. Консервативное лечение панкреатита
- Какие лекарства капают при панкреатите. Протокол лечения пациентов с острым панкреатитом
- Хорошие таблетки для холецистита панкреатита. Холецистопанкреатит — методы диагностики и лечения
- Какими таблетками снять воспаление поджелудочной железы. Общее описание патологии
- Что пить натощак при панкреатите. «Запретные» продукты: от чего при панкреатите следует отказаться
- Как вылечить панкреатит навсегда. Патогенез панкреатита
Лечение панкреатита за 4000 руб. Консервативное лечение панкреатита
Для улучшения самочувствия пациента и предотвращения развития опасных осложнений необходимо устранить воспалительный процесс в поджелудочной железе. Врачи нашей клиники обнаруживают первопричину болезни по результатам диагностики и подбирают наиболее эффективную терапию недуга. При остром панкреатите лечение проводится в стационаре. Хроническая форма болезни вне обострения может быть вылечена в амбулаторном режиме.
Терапия острого панкреатита включает следующие мероприятия:
- внутривенное введение противомикробных препаратов широкого спектра действия; это важный этап лечения, позволяющий предотвратить развитие инфекции или устранить уже имеющиеся в органе патогенные бактерии;
- восстановление баланса жидкости и питательных веществ в организме с помощью внутривенного введения специальных растворов; такая процедура также способствует выведению токсинов из организма;
- средства для очищения организма от токсинов;
- обезболивающие препараты и спазмолитики для облегчения состояния пациента.
В первые дни лечения требуется воздержание от самостоятельного приема пищи для восстановления поджелудочной железы. Врачи вводят все необходимые питательные вещества внутривенно.
Терапия хронического панкреатита включает лечебную диету и ферментные препараты.
Важно понимать, что правильное питание играет ключевую роль в терапии болезни, поэтому строгое соблюдение рекомендаций врачей нашей клиники позволяет достичь положительных результатов.
Какие лекарства капают при панкреатите. Протокол лечения пациентов с острым панкреатитом
Протокол разработан на основе рекомендаций Российского общества хирургов и приказа Департамента здравоохранения города Москвы № 320 (2011г.)
Классификация острого панкреатита, формулировка диагноза .
Этиология заболевания:
1. Острый алкогольно-алиментарный панкреатит.
2. Острый билиарный панкреатит (холелитиаз, парафатериальный дивертикул дивертикул, папиллит, описторхоз ).
3. Острый травматический панкреатит (вследствие травмы поджелудочной железы, в том числе операционной или после ЭРХПГ).
4. Другие этиологические формы (аутоиммунные процессы, сосудистая недостаточность, васкулиты, лекарственные, инфекционные заболевания), аллергические, дисгормональные процессы при беременности и менопаузе, заболевания близлежащих органов.
Тяжесть заболевания:
1. Острый панкреатит лёгкой степени. Панкреонекроз при данной форме острого панкреатита не образуется (отёчный панкреатит) и органная недостаточность не развивается.
2. Острый панкреатит тяжёлой степени. Характеризуется наличием органной и полиорганной недостаточности, перипанкреатического инфильтрата, формированием псевдокист, развитием инфицированного панкреонекроза (гнойно-некротического парапанкреатита).
Панкреонекроз:
- Распространенность процесса: мелкоочаговый панкреонекроз (объем поражения поджелудочной железы по данным УЗИ и КТ 50 - 75%; тотальный панкреонекроз > 75 (поражения всей поджелудочной железы по данным УЗИ и КТ).
- Локализация процесса: головка (правый тип), перешеек и тело (центральный тип), хвост (левый тип).
- Фазы течения:
- фаза (ферментной токсемии) – эндотоксикоз, органная недостаточность, ферментативный перитонит, оментобурсит, парапанкреатит; период - 7-10 сутки от начала заболевания;
- фаза (асептической секвестрации) – формирование секвестров поджелудочной железы и парапанкреатической клетчатки, отграниченных парапанкреатических скоплений жидкости (псевдокист); период 10-21 сутки от начала заболевания;
- фаза (гнойно-септических осложнений) – абсцесс сальниковой сумки, гнойный парапанкреатит, забрюшинная флегмона, гнойный перитонит, аррозионные и желудочно-кишечные кровотечения, дигестивные свищи, сепсис; период - позднее 21 суток от начала заболевания.
Диагностика острого панкреатита.
Диагностическая программа включает в себя: клиническую, лабораторную и инструментальную верификацию диагноза острого панкреатита; стратификацию пациентов на группы в зависимости от тяжести заболевания; построение развернутого клинического диагноза.
Верификация диагноза острого панкреатита включает в себя: физикальное исследование – оценка клинико-анамнестической картины острого панкреатита; лабораторные исследования – общеклинический анализ крови, биохимический анализ крови (в т.ч. а-амилаза, липаза, билирубин, АлАТ, АсАТ, ЩФ, мочевина, креатинин, электролиты, глюкоза), общеклинический анализ мочи, коагулограмма, группа крови, резус-фактор; обзорная рентгенограмма брюшной полости (увеличение диаметра петель тонкой кишки, уровни жидкости), рентгенография грудной клетки (гидроторакс, дисковидные ателектазы, высокое стояние купола диафрагмы, гипергидратация паренхимы, картина ОРДС), ЭКГ; УЗИ брюшной полости – оценка наличия свободной жидкости, оценка состояния поджелудочной железы (размеры, структура, секвестры, жидкостные включения), оценка состояния билиарного тракта (гипертензия, конкременты), оценка перистальтики кишечника.
Пациентам с предположительным клиническим диагнозом острого панкреатита показано выполнение ЭГДС (дифференциальный диагноз с язвенным поражением гастродуоденальной зоны, осмотр БДС).
Стратификация пациентов по степени тяжести острого панкреатита по следующим критериям:
1. Тяжелый панкреатит (более одного из критериев):
- признаки ССВР (2 или более клиническими признаками: температура тела >38°C или 90 ударов/мин.; ЧДД>20/мин; РаС0212х9/л или 10%);
- а-амилаза > 500 ед/л, липаза > 100 ед/мл
- гипокальциемия 150 г/л или гематокрит >40 Ед., гипергликемия >10 ммоль/л; С-реактивный белок >120 мг/л;
- артериальная гипотензия (систолическое АД
- дыхательная недостаточность (Р02
- почечная недостаточность (олигоанурия, креатинин >177 мкмоль/л);
- печеночная недостаточность (гиперферментемия);
- церебральная недостаточность (делирий, сопор, кома);
- коагулопатия (тромбоциты
- шкала Ranson - 3 и более балла;
- индекс Balthazar-Ranson - 3 и более балла.
2. Острый панкреатит легкого течения: отсутствие критериев острого панкреатита тяжелого при наличии клинико-инструментальной картины острого панкреатита.
Шкала Ranson при остром панкреатите.
Исследуемый показатель | Алкогольный панкреатит | Билиарный панкреатит |
При поступлении: | ||
возраст больного | Более 55 лет | Более 70 лет |
лейкоцитоз | Более 16 000 мм3 | Более 18 000 мм3 |
глюкоза плазмы крови | Более 11,1 ммоль/л | Более 11,1 ммоль/л |
ЛДГ сыворотки крови | Более 700 ME | Более 400 ME |
ACT сыворотки крови | Более 250 ME | Более 250 ME |
В первые 48 ч: | ||
снижение гематокрита | Более 10% от нормы | Более 10% от нормы |
повышение уровня остаточного азота сыворотки | Более 5 мг%* | Более 2 мг%* |
концентрация кальция | Более 8 мг%** | Более 8 мг%** |
рО2 артериальной крови | Более 60 мм рт. ст | |
дефицит оснований | Более 4 мэкв/л | Более 5 мэкв/л |
расчётная потеря (секвестрация) жидкости | Более 6 л | Более 4 л |
- - Каждый показатель таблицы оценивается как 1 балл.
Индекс тяжести панкреатита по Balthazar - Ranson .
Нормальный вид поджелудочой железы – 0 баллов
Увеличение размеров поджелудочной железы
Признаки воспаления парапанкреатической клетчатки – 2 балла
Увеличение поджелудочной железы и наличие жидкости в переднем паранефральном пространстве – 3 балла
Скопление жидкости в 2-х и более областях парапанкреатической клетчатки – 4 балла
Некроз
Некроз 30-50% паренхимы - 4 балла
Некроз >50% парехимы - 6 баллов
Пациенты с тяжелым панкреатитом госпитализируются в отделение хирургической реанимации.
Пациенты с панкреатитом легкого течения госпитализируются в хирургическое отделение.
Лечение пациентов с острым панкреатитом легкого течения.
Базисный лечебный комплекс:
- голод в течение 48 часов;
- зондирование желудка и аспирация желудочного содержимого;
- местная гипотермия (холод на живот);
- анальгетики и НПВП;
- спазмолитики;
- инфузионная терапия в объёме до 40 мл на 1 кг массы тела пациента с форсированием диуреза в течение 24-48 часов;
- ингибиторы желудочной секреции: омепразол 40 мг – 2 раза в сутки в/в капельно;
- октреотид 100 мкг – 3 раза в сутки подкожно.
В динамике ежедневно оцениваются: критерии ССВР, а-амилаза. Требования к результатам лечения: купирование болевого синдрома, клинико-лабораторное подтверждение разрешения активного воспалительного процесса.
Отсутствие эффекта от проводимой анальгетической и спазмолитической терапии в течение 12-48 часов, быстро прогрессирующая желтуха, отсутствие желчи в ДПК при ЭГДС, признаки билиарной гипертензии по данным УЗИ свидетельствуют о стеноза терминального отдела холедоха (вклиненный конкремент БДС, папиллит). В этом случае показано проведение ЭПСТ. При остром панкреатите ЭПСТ производится без ЭРХПГ!
Мониторинг общесоматического и локального статуса пациентов с тяжелым острым панкреатитом:
- общеклинический и биохимический анализ крови – ежедневно;
- УЗИ брюшной полости – каждые 48 часов;
- МСКТ брюшной полости – первые 24 часа; в последующем – каждые 5 суток.
Лечебная тактика у пациентов с острым панкреатитом тяжелого течения в фазу панкреатогенной токсемии.
Основным видом лечения острого панкреатита в фазе токсемии является комплексная интенсивная консервативная терапия.

Хорошие таблетки для холецистита панкреатита. Холецистопанкреатит — методы диагностики и лечения
 Холецистопанкреатит относится к заболеваниям желудочно-кишечного тракта.
Холецистопанкреатит относится к заболеваниям желудочно-кишечного тракта.
По классификации МКБ-10 он стоит под кодом К87.0 и характеризует одновременное развитие воспалительных процессов желчного пузыря (холецистита) и поджелудочной железы (панкреатита).
Его появление связано с воздействиями внешней среды, неправильным питанием, повторяющимися стрессами. Распространена эта патология в основном среди женщин.
При холецистопанкреатите (второе название — панкреохолицистит) сбиваются процессы расщепления жиров и углеводов, выработки ферментов тонкого кишечника и транспортирования желчи.
Возникновение заболевания продиктовано взаимосвязью между желчным путем и основным протоком поджелудочной железы, поэтому болезнь, затронувшая один орган, постепенно переходит на другой. При остром холецистопанкреатите патология передается на печень, вызывая нежелательные преобразования структуры тканей.
/li> ПрофилактикаПричины и симптомы заболевания
Толчком к образованию холецистопанкреатита могут стать различного вида инфекции, глисты, грибок, вирусы.
Обострению его также способствуют:
- застой желчи, спровоцированный беременностью, опущением внутренних органов;
- камни в желчном пузыре;
- деформация желчных путей;
- воспаления внутренних органов;
- эндокринные нарушения.
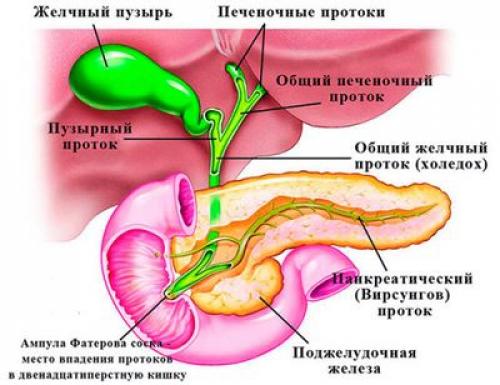
Зачастую распространенными факторами появления заболеваний ЖКТ являются обжорство, злоупотребление острыми, солеными, копчеными, жирными блюдами, алкоголем.
Большинство симптомов холецистита и панкреатита похожи. Одним из неприятных общих признаков является чувство болезненности. Оно появляется под левым или правым боком, отдается в области спины, правой лопатки.
Предположить развитие у человека холецистопанкреатита можно по определенным признакам:
- появление в районе правого подреберья чувства тяжести;
- тошнота после еды, иногда сменяемая рвотой, отрыжкой, изжогой, увеличением температуры;
- развитие диспепсических расстройств.
Некоторые симптомы наблюдаются спустя три часа после приема пищи: вздутие живота, чувство боли, горький привкус, появление запора или диареи, нарушение сна.
При осмотре пациента ощущается дискомфорт около желчного пузыря, увеличение размеров печени, болезненность при пальпации.
Распространенные причины образования недомогания:
- поражения инфекцией;
- врожденная аномалия расположения органов брюшной полости;
- желудочная язва;
- сахарный диабет;
- желчнокаменная болезнь;
- сдавливание дуоденального протока по причине рубцовых изменений;
- излишняя кислотность желудочного сока;
- онкология.
Диагностика патологии
Известны две формы этой патологии: острая и рецидивирующая (хроническая).
Клинические признаки острой формы сопровождаются опоясывающей болью, желтушной пигментацией слизистых оболочек и кожи, участившимися вздутиями живота, неудержимой рвотой. В сложных ситуациях возможен переход в коллаптоидное состояние.
Хроническая форма почти без симптомов и может протекать незаметно. Но прогрессирование хронического холециститопанкреатита может спровоцировать немало тяжелых осложнений. Во избежание этого, требуется правильное и своевременное лечение заболевания, позволяющее за короткое время достигнуть положительных результатов.
Иногда болезнь переходит в обструктивную форму, при которой из-за сужения протоков поджелудочной железы случается их закупорка. Как следствие, это провоцирует нарушения деятельности органов пищеварения.
В отдельных ситуациях холециститопанкреатит ведет к тромбозу вен, возникновению хронических заболеваний эндокринной системы, нарушениям нервной деятельности, а в особых случаях — перитониту.
Лечение панкреохолицистита основывается на результатах анализов и исследований, проведенных для диагностики заболевания. Направление на диагностику должен дать врач-гастроэнтеролог.
Существуют основные способы диагностического исследования:
- внешний осмотр, ведение анамнеза;
- пальпирование брюшной полости;
- развернутые анализы крови, мочи, кала;
- осуществление аппаратных исследований – ЭКГ, МРТ, КТ, УЗИ.
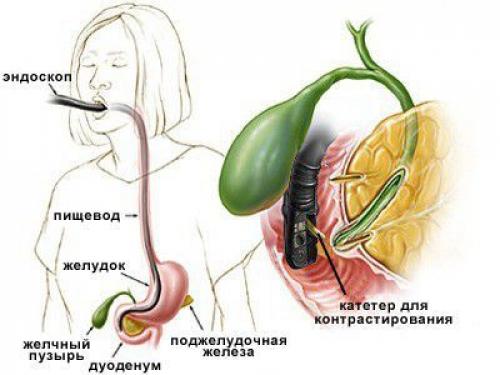
Метод холангиографии
В целях более точной диагностики могут быть определены дополнительные методы диагностики: холангиография (изучение желчных путей), холецистография (рентгенография желчного пузыря с контрастным веществом) и исследование содержимого двенадцатиперстной кишки.
Холецистопанкреатит считают аутоиммунным воспалением агрессивного характера.
По факту, это значит, что чаще всего причиной воспаления становится инфекция или постоянные очаги бактериального поражения в организме, например, кариес.
Методы лечения
Без устранения причин заболевания нормализовать общее состояние больного нет возможности.
Медикаментозное
Холецистопанкреатит рекомендуется начать лечить с устранения болевого синдрома. К самым эффективным относятся лекарственные препараты: Атропин, Метацин. Они отлично устраняют спазмы и боль, понижают выработку желудочного сока, это существенно при воспалении поджелудочной железы. Сначала их прописывают в форме инъекций, но в дальнейшем могут назначаться и в виде капель, в установленных врачом дозах.
Какими таблетками снять воспаление поджелудочной железы. Общее описание патологии
Ежегодно, численность людей с пораженной паренхиматозной железой агрессивным развитием воспаления, увеличивается на фоне регулярного переедания, чрезмерного злоупотребления продуктов с высоким процентом жирности, а также блюд, приготовленных путем жарки и распития алкоголесодержащих напитков.
Основу панкреатита составляет развитие воспаления в полости тканевых структур паренхиматозной железы. В результате, на фоне негативного воздействия развивающихся нарушений в данном органе, происходит патологическое изменение внешне и внутрисекреторной его функциональности. Это ведет к нарушению обменных процессов и закупорки прохода в полости панкреатических протоков, посредством которых происходит выделение ферментов, синтезируемых поджелудочной, в полость двенадцатиперстной кишки для обеспечения нормального течения пищеварительных процессов и расщепления белков, углеводов и жиров. При отсутствии возможности попадания в полость кишечника для выполнения своей прямой функциональности, панкреатические ферменты начинают активизироваться в полости железы, что ведет к развитию аутолиза, то есть самопереваривания данного органа.
Стоит также отметить, что выделяемые при этом токсичные вещества и панкреатические ферменты сразу начинают негативно воздействовать на процессы кровотока, что, вследствие, может стать причиной патологического нарушения функциональности целого ряда внутренних органов, среди которых наибольшему уровню патогенного влияния подвержены: почки, легкие, печень, сердце и мозг.
Процессы по самоперевариванию железы провоцируют развитие некроза, что в свою очередь может спровоцировать образование серьезнейших осложнений, вплоть до кровоизлияния в полость данного органа и наступления летального исхода.
Что пить натощак при панкреатите. «Запретные» продукты: от чего при панкреатите следует отказаться
Диета при панкреатите подразумевает как отказ от некоторых продуктов, так и исключение некоторых способов приготовления пищи. Причем рекомендации направлены в первую очередь на ограничение потребления блюд, которые способны раздражать пищеварительную систему или провоцируют усиление секреции.
Особое внимание уделяется продуктам с высоким содержанием жира. Их переваривание требует повышенной секреции липазы (одного из ферментов поджелудочной железы), что может спровоцировать обострение заболевания. Но и самовольно полностью отказываться от жиров в рационе нельзя. Ведь они необходимы для синтеза гормонов и ферментов, для построения клеточных стенок и оболочек нервных волокон, поддержания нормального состояния кожи.
| Продукт | Почему при панкреатите исключают |
|---|---|
 Соки Соки | Соки при панкреатите относят к нежелательным продуктам. Ведь содержащаяся в них кислота нередко оказывает раздражающее действие и провоцирует усиленную выработку желудочного сока и всех пищеварительных ферментов. А это чревато обострением панкреатита. Лишь в период стойкого улучшения иногда разрешаются разведенные водой соки. |
 Свежие (термически не обработанные) фрукты, ягоды Свежие (термически не обработанные) фрукты, ягоды | Оказывают на пищеварительный тракт примерно такое же действие, как и соки. Фрукты при панкреатите могут употребляться изредка в запеченном виде или в составе не концентрированных компотов. |
 Кислые и богатые клетчаткой овощи. Соленья, маринады, консервы (в том числе домашнего приготовления) Кислые и богатые клетчаткой овощи. Соленья, маринады, консервы (в том числе домашнего приготовления) | Оказывают раздражающее действие. Особенно нежелательны при панкреатите помидоры, репа, редька, редис, шпинат и щавель, свежая белокочанная капуста. Под запретом также квашеные овощи, маринованные и засоленные для долгого хранения продукты, консервы. |
 Бобовые. Грибы. Бобовые. Грибы. | Содержащийся в них растительный белок может спровоцировать усиление активности поджелудочной железы. К тому же бобовые способствуют усилению газообразования в просвете кишечника, что обычно негативно сказывается на самочувствии человека с хроническим панкреатитом. |
 Алкоголь, газированные напитки Алкоголь, газированные напитки | Стимулируют выработку всех пищеварительных ферментов, раздражающе действуют на слизистую оболочку всего желудочно-кишечного тракта. Примерно в 25% случаев обострение панкреатита связано с употреблением алкоголя. |
| Являются источником большого количества быстроусвояемых углеводов, которые провоцируют быстрый выброс значительного количества инсулина. А это сопровождается значительной стимуляцией поджелудочной железы. Ее перегрузке способствует также сочетание большого количества углеводов и жиров в сдобе, кремах, выпечке. |
 Жареные блюда Жареные блюда | Жарка продуктов с образованием характерной аппетитной корочки сопровождается образованием ряда потенциально вредоносных веществ. К ним относят нитрозамины, акролеин, акриламид и некоторые другие. Они обладают канцерогенным действием, раздражают слизистую оболочку пищеварительного тракта и провоцируют усиление выработки ферментов. Жарка также сопровождается повышением жирности продукта. В результате на его переваривание требуется больше времени и ферментов, что не в состоянии обеспечить поджелудочная железа при панкреатите. |
 Колбасные изделия Колбасные изделия | Запрещены копченые и варено-копченые колбасы, сосиски и колбасы с большим количеством добавок. Раздражают и излишне стимулируют весь пищеварительный тракт. При этом иногда допустимы отварные сосиски из нежирных сортов мяса, ветчина из мяса птицы. |
 Майонез, кетчуп, другие соусы фабричного производства Майонез, кетчуп, другие соусы фабричного производства | Раздражающе действуют на слизистую оболочку желудочно-кишечного тракта, чрезмерно стимулируют поджелудочную железу. |
 Снеки (чипсы, ароматизированные сухарики и др.), печенья и торты фабричного производства Снеки (чипсы, ароматизированные сухарики и др.), печенья и торты фабричного производства | Входящие в их состав многочисленные химические соединения раздражают пищеварительный тракт. А повышенное количество жиров невысокого качества провоцирует перегрузку поджелудочной железы. |
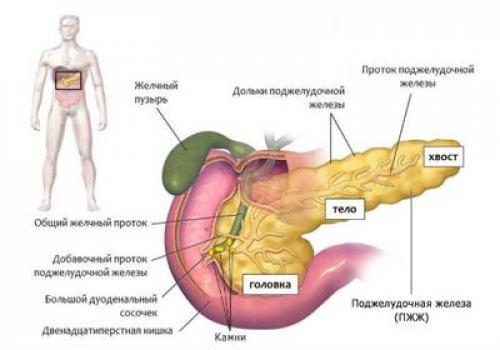
Как вылечить панкреатит навсегда. Патогенез панкреатита
В организме сосредоточено большое количество желез внешней и внутренней секреции. Уникальность поджелудочной железы заключается в бифункциональности. Как экзокринный (внешнесекреторный) орган, она продуцирует пищеварительные ферменты (амилазу, липазу, эластазу), отвечающие за переработку нутриентов. Как часть эндокринной системы, железа вырабатывает важнейшие гормоны — инсулин, глюкагон, полипептид, грелин. Патогенез панкреатита связан с нарушением экзокринной функции — досрочной активностью ферментов. В норме они «просыпаются», когда попадают в кишечник, а при отклонениях — прямо в поджелудочной. Поскольку белков, жиров и углеводов в железе нет, ферменты начинают переваривать ткани самого органа. Деструкция приводит к развитию воспаления, отека, некроза поврежденных клеток — характерным признакам панкреатита.
Причины болезни:
• Пристрастие к алкоголю. Считается основным триггером воспалительного процесса, поскольку этанол отравляет клетки железы, тормозит поступление ферментов в пищеварительный тракт.
• Ожирение, систематическое переедание, преобладание в меню жирной еды. Состояние сопровождается сбоем жирового обмена, повышенной выработкой ферментов.
• Лекарственная интоксикация. Длительный или некорректный прием кортикостероидов, антибиотиков приводит к нарушению внешнесекреторной функции, перепроизводству панкреатического сока.
• Гельминтоз. Без лечения противопаразитарными средствами скопившиеся в ЖКТ глисты блокируют протоки поджелудочной железы, препятствуя поступлению ферментов в двенадцатиперстную кишку.
• Гипертония, атеросклероз. Развитие воспаления связано с нарушением кровообращения и трофики поджелудочной.
В 9 случаях из 10 панкреатит сопровождает камнеобразование в желчном пузыре и его протоках, сообщающихся с протоками поджелудочной железы.
 Свежий хлеб, сдоба, кондитерские изделия
Свежий хлеб, сдоба, кондитерские изделия



