Щитовидная железа и паращитовидные железы. Щитовидная железа
- Щитовидная железа и паращитовидные железы. Щитовидная железа
- Щитовидная и паращитовидная железа физиология. Щитовидная и паращитовидная железы. Вилочковая железа
- Гиперплазия паращитовидной железы симптомы. Симптомы гиперпаратиреоза
- Паращитовидная железа гиперфункция. Диагностика гиперпаратиреоза
- Паращитовидная железа гормоны. Функция паращитовидных желез
- Паращитовидная железа симптомы. Симптомы при аденоме паращитовидной железы
- Паращитовидная железа заболевания. Определение болезни. Причины заболевания
- Доброкачественная опухоль паращитовидной железы. Рак околощитовидных желез
Щитовидная железа и паращитовидные железы. Щитовидная железа
Является самой большой непарной эндокринной железой, масса которой у взрослого достигает 40 г. Размеры и масса могут колебаться в зависимости от возраста, пола, кровенаполнения. Топографически занимает переднее положение в области шеи , огибает гортань и трахею по передней и боковым поверхностям, сверху упирается в щитовидный хрящ, сзади граничит с трахеей, глоткой , пищеводом . Спереди и с боков покрывается мышцами, прилегает к внутренней яремной вене и блуждающему нерву. Форма у железы подковообразная с вогнутостью сзади и образована парными боковыми долями: правой и левой, соединяющиеся одна с другой посредством непарного перешейка. Перешейка может не быть, тогда доли плотно прилегают: левая к правой. Редко могут встречаться дополнительные щитовидные железы — добавочные, которые схожи по строению, однако либо не связаны с основной железой, либо соединены с ней посредством тонкого тяжа. Довольно частым явлением бывает наличие дополнительной доли, она носит название пирамидальная, она берет своё начало от перешейка или левой доли и оканчивающейся на уровне щитовидной гортанной вырезки или подъязычной кости . Щитовидная железа имеет дольчатое строение и состоит из стромы и паренхимы. Строма представлена внутренней фиброзной капсулой (тонкой фиброзной пластинкой, от которой в толщу отходят отростки, делящие железу на дольки). В петлях стромы располагаются структурно-функциональные единицы щитовидной железы – фолликулы, полость которых заполнена белком тиреоглобулином. Фиброзная капсула покрывается наружной капсулой, при этом фиксируя железу к рядом лежащим органам с помощью тяжей, наиболее хорошо развиты средний и латеральные пучки. Пространство между внутренней и наружной капсулами выполнено жировой тканью, где располагаются паращитовидные железы.
Щитовидная железа - это самая большая непарная эндокринная железа, масса которой у взрослого достигает 40 г. Размеры и масса могут колебаться в зависимости от возраста, пола, кровенаполнения.
Топографически занимает переднее положение в области шеи, огибает гортань и трахею по передней и боковым поверхностям, сверху упирается в щитовидный хрящ, сзади граничит с трахеей, глоткой, пищеводом. Спереди и с боков покрывается мышцами, прилегает к внутренней яремной вене и блуждающему нерву.
Форма у железы подковообразная с вогнутостью сзади и образована парными боковыми долями: правой и левой, соединяющиеся одна с другой посредством непарного перешейка. Перешейка может не быть, тогда доли плотно прилегают: левая к правой.
Редко могут встречаться дополнительные щитовидные железы - добавочные, которые схожи по строению, однако либо не связаны с основной железой, либо соединены с ней посредством тонкого тяжа.
Довольно частым явлением бывает наличие дополнительной доли, она носит название пирамидальная, она берет своё начало от перешейка или левой доли и оканчивающаяся на уровне щитовидной гортанной вырезки или подъязычной кости.
Щитовидная железа имеет дольчатое строение и состоит из стромы и паренхимы. Строма представлена внутренней фиброзной капсулой (тонкой фиброзной пластинкой, от которой в толщу отходят отростки, делящие железу на дольки). В петлях стромы располагаются структурно-функциональные единицы щитовидной железы – фолликулы, полость которых заполнена белком тиреоглобулином.
Фиброзная капсула покрывается наружной капсулой, при этом фиксируя железу к рядом лежащим органам с помощью тяжей, наиболее хорошо развиты средний и латеральные пучки. Пространство между внутренней и наружной капсулами выполнено жировой тканью, где располагаются паращитовидные железы.
Щитовидная и паращитовидная железа физиология. Щитовидная и паращитовидная железы. Вилочковая железа
Щитовидная железа ( glandula thyroidea ). Это непарный орган, располагающийся в передней области шеи на уровне гортани и верхнего отдела трахеи. Состоит из Правой и левой доли и перешейка. Масса щитовидной железы у взрослых составляет в среднем около 20 г, поперечный размер 50—60 мм, продольный каждой доли — 50—80 мм, вертикальный размер перешейка от 2 до 2,5 см, а толщина его равна 2—6 мм. Масса и объем железы у женщин больше, чем у мужчин. Железа имеет фиброзную капсулу, от которой в глубину ткани отходят соединительнотканные перегородки — трабекулы, разделяющие железу на дольки, состоящие из фолликулов.
Внутри стенка фолликулов выстлана эпителиальными клетками кубической формы. Внутри полости фолликула находится густое вещество — коллоид, которое содержит тиреоидные гормоны. Железистый фолликулярный эпителий обладает избирательной способностью к накоплению йода. В щитовидной железе под влиянием тиреотропного гормона вырабатываются тироксин (Т4) и трииодтиронин
(Т3). Кроме того, в щитовидной железе вырабатывается тиреокальцитонин, который снижает уровень кальция в парафолликулярной ткани. Трииодтиронин синтезируется в меньшем количестве, чем тироксин, но имеет большую активность.
Тиреоидные гормоны — это гормоны широкого спектра действия. Их основные эффекты связаны с влиянием на различные обменные процессы, рост и развитие организма, они участвуют в адаптативных реакциях. Особенно выражено влияние Т3и Т4на энергетический обмен. Гормоны действуют путем индукции и активации ферментов, что увеличивает синтез белка, распад жиров и углеводов. Таким образом, тиреоидные гормоны влияют на разные виды обмена веществ.
Тиреоидные гормоны играют значительную роль в регуляции жизненно важных функций организма; изменение их уровня в крови вызывает тяжелые заболевания. Известно, что воздействие в течение длительного времени стимулятора щитовидной железы, который обладает свойствами тиреотропного гормона, ведет к неограниченному образованию тиреоидных гормонов и развитию токсического зоба. При этом нарушаются углеводный, жировой, водный и минеральный обмены, изменяются процессы окислительного фосфорилирования. Заболевание сопровождается похудением, тахикардией, повышенной нервной возбудимостью, экзофтальмом.
Изменение продукции тиреоидных гормонов чаще связано с недостатком в пище йода, что ведет к разрастанию ткани щитовидной железы и появлению эндокринного зоба. Развитие этой формы зоба наблюдается во многих странах, в том числе и в Беларуси.
Паращитовидные железы (glandulae parathyroideae superior et inferior). Это округлые или овальные тельца, расположенные на задней поверхности долей щитовидной железы. Количество этих телец непостоянное и колеблется от 2 до 7—8, в среднем 4, по две железы на каждую долю щитовидной железы. Длина телец равна 4—8 мм, ширина 3—4 мм, толщина 2—3 мм. От щитовидной железы паращитовидные железы отличаются более светлой окраской (у детей они бледно-розовые, у взрослых — желтовато-коричневые). Часто железы располагаются в месте входа в ткань щитовидной железы нижней щитовидной артерии или ее ветвей. Паращитовидные железы имеют собственную фиброзную капсулу, от которой внутрь желез идут соединительнотканные прослойки. Последние имеют много кровеносных сосудов и делят ткань желез на группы эпителиальных клеток. Эндокринная функция паращитовидных желез заключается в выделении гормона паратиреокрина, или паратгормона, который участвует в регуляции фосфорно-кальциевого обмена. Удаление паращитовидных желез или снижение их функции — гипопаратиреоз — ведет к снижению уровня кальция в крови и повышению содержания фосфора, при этом повышается возбуждение нервно-мышечной системы, возникают приступы тонических судорог. Повышенная продукция паратгормона — гиперпаратире-оз — возникает при развитии опухолей паращитовидных желез, сопровождается нарушением структуры костей и их деминерализацией, увеличением содержания в крови кальция и усилением выделения фосфатов с мочой.
Гиперплазия паращитовидной железы симптомы. Симптомы гиперпаратиреоза
Гиперпаратиреоз протекает длительно и бессимптомно и может быть выявлен случайно во время обследования по поводу другого заболевания.
У пациентов с гиперпарат иреозом одновременно возникают симптомы поражения различных органов и систем: язва желудка, остеопорозные проявления, мочекаменная и желчнокаменная болезни и другие. При пальпации шеи в зоне паращитовидных желёз можно нащупать достаточно большую "аденому".
Развивается быстрая утомляемость при физической повседневной нагрузке, мышечная слабость, ноющая головная боль, затруднение при ходьбе (особенно во время подъёма по лестнице или при преодолении больших расстояний), формируется как бы переваливающаяся походка.
У большинства людей с гиперпаратиреозом нарушено восприятие и память, они эмоционально неуравновешенны, тревожны, депрессивны.
При опросе пациенты с подозрением на нарушение функции околощитовидных желёз обычно жалуются на:
- длительно существующие боли в костях рук и ног, неровности и деформирующие изменения, возникающие при надавливании, частые судороги в ногах;
- эмоциональную неустойчивость, беспокойство и нарушение концентрации внимания, возникающее при нахождении в обществе;
- частое желание пить жидкость — вплоть до жажды с учащённым мочеиспусканием (не связанное с сахарным или несахарным диабетом);
- прерывистое нарушение сна и значительную утомляемость при выполнении любой работы;
- неуверенность и шаткость при ходьбе;
- повышенную потливость всего тела и конечностей;
- периодические сердцебиения днём и ночью;
- искривления и переломы (в основном трубчатых костей) при непредсказуемых обстоятельствах (даже при движениях лёжа в постели) — возникает в позднем периоде заболевания, сопровождается ноющими болями в позвоночнике.
Если патологический процесс в костях продолжает развиваться, это может стать причиной расшатывания и выпадения здоровых зубов, а также деформации костей скелета, в связи с которой пациенты становятся ниже ростом. Возникающие переломы очень медленно восстанавливаются, часто с деформациями р ук и ног и образованием непрочных суставов. На конечностях появляются кальцинаты — результат отложения солей.
У женщин с повышенной функцией щитовидной железы в менопаузе риск костных осложнений возрастает.
В большинстве случаев первые проявления гиперпаратиреоза сопровождаются:
- давно диагностированными нарушениями опорно-двигательного аппарата;
- хроническими заболеваниями почек (мочекаменная болезнь, отложение солей кальция в почках);
- нарушениями желудочно-кишечного тракта (панкреатит и кальцинат поджелудочной железы);
- выраженными, ранее нелеченными нейрокогнитивными и психическими расстройствами;
- артериальной гипертензией в сочетании с гипертрофией миокарда левого желудочка (утолщением стенок сердца), а также нарушением проводимости и ритма сердца — зависят от уровня паратгормона.
При развитии поражения сосудов в виде кальциноза и склероза нарушается питание тканей и органов, а повышенный уровень кальция в крови способствует развитию и ухудшению ишемической болезни сердца.
Гиперпаратиреоз с нехарактерными симптомами и постепенным началом часто сопровождается:
- тошнотой, периодическими желудочными болями, рвотой, метеоризмом, снижением аппетита, резким падением веса;
- возникновением пептических язв с кровотечениями;
- поражением поджелудочной железы и желчного пузыря;
- на поздних стадиях — нефрокальцинозом, признаками прогрессирующей почечной недостаточности с последующей уремией (крайне опасным отравлением организма).
Паращитовидная железа гиперфункция. Диагностика гиперпаратиреоза
Определение уровней сывороточного кальция, фосфата и ПТГ
Диагноз первичного гиперпаратиреоза следует ставить на основании анализов крови и мочи и клинических данных.
Диагноз гиперпаратиреоза, как правило, впервые подозревают при обнаружении повышенных сывороточных уровней кальция во время проведения стандартных анализов крови. Если при повторном тестировании содержание кальция остается высоким, должен быть выполнен и интерпретирован с учетом уровня кальция анализ на интактный ПТГ. Пациенты с первичным гиперпаратиреозом имеют высокую концентрацию ПТГ в отсутствие гипокальциемии. У меньшинства пациентов наблюдается концентрация ПТГ у верхнего порога нормы, которая должна быть интерпретирована как неадекватная, если концентрация кальция повышена (и, как правило, можно ожидать подавления ПТГ—).
При гиперпаратиреозе уровень кальция в сыворотке редко превышает (>) 12 мг/дл (> 3 ммоль/л), но концентрация ионизированного кальция повышена почти всегда.
На гиперпаратиреоз указывает низкий уровень фосфатов в сыворотке, особенно в сочетании с повышенной почечной экскрецией фосфата. Ускорение кругооборота костной ткани часто сопровождается повышением уровня щелочной фосфатазы в сыворотке.
Экскреция кальция с мочой обычно нормальная или повышенная при гиперпаратиреозе. Низкий уровень кальция в моче предполагает другой диагноз, такой как. Хроническая почечная недостаточность позволяет предполагать вторичный гиперпаратиреоз, но не исключает первичный. О первичном гиперпаратиреозе в таких случаях свидетельствует высокий уровень кальция в сыворотке при нормальном содержании фосфата, тогда как для вторичного гиперпаратиреоза характерно повышение концентрации фосфата.
Для локализации аномальной железы до операции может быть выполнена визуализация околощитовидных желез; она не делается для установления диагноза или определения необходимости хирургического вмешательства. Тем не менее паратиреоидэктомия, выполненная опытными хирургами, имеет высокий уровень излечения, и этот показатель не улучшился с использованием предоперационной визуализации.
Многие методы визуализации использовались эффективно, в том числе следующие:
КТ высокого разрешения с или без КТ-направленной биопсии и иммуноферментный анализ на ПТГ из венозного оттока щитовидной железы
Четырехмерное (4D) КТ с контрастным усилением
МРТ
УЗИ высокого разрешения
Цифровая субтракционная ангиография
Сканирование с применением таллия-201-технеция-99
Технеций-99 сестамиби, радионуклидный агент, применяемый в визуализационных исследованиях паращитовидных желез, является более чувствительным и специфичным, чем старые препараты, и может быть полезен для идентификации солитарных аденом.
При сохранении гиперпаратиреоза после операции или его рецидиве визуализация необходима, так как способствует обнаружению функционирующей паратиреоидной ткани в необычных местах шеи и средостения. Наибольшей чувствительностью для этих желез обладает, вероятно, метод визуализации с технецием-99 сестамиби. Иногда перед повторной паратиреоидэктомией кроме этого метода требуется использовать и другие (МРТ, КТ или УЗИ высокого разрешения).
Паращитовидная железа гормоны. Функция паращитовидных желез
Основной функцией паращитовидных желез является выработка паратгормона – основного гормона, регулирующего уровень кальция в крови человека. Паратгормон представляет собой полипептидный (т.е. состоящий из аминокислот, в количестве 84 аминокислотных остатков) гормон. На поверхности клеток паращитовидной железы находятся рецепторы, которые способны определять концентрацию кальция в сыворотке крови. При снижении концентрации кальция паращитовидные железы начинают вырабатывать повышенные количества паратгормона, который оказывает три основных эффекта в организме. Первый эффект – снижение выделения кальция с мочой. Второй эффект – усиление гидроксилирования витамина D в почках и, как следствие, повышение концетрации активной формы витамина D (кальцитриола) в крови, который повышает выработку в стенке кишечника кальмодулина – транспортного белка, обеспечивающего всасывание кальция в кровь. Третий эффект – активация разрушающих кость клеток, остеокластов, с разрушением костной ткани и выделением содержащегося в ней кальция в кровь. Все три эффекта (уменьшение выделения кальция, усиление всасывания кальция, перевод костного кальция в плазму крови) направлены на повышение концентрации кальция в крови. Паратгормон является главным веществом, обеспечивающим нормальную концентрацию кальция в крови. Его антагонист – кальцитонин, вырабатываемый С-клетками щитовидной железы и некоторыми клетками кишечника, является достаточно слабым, поэтому значимого участия в регуляции фосфорно-кальциевого обмена не принимает.
Паращитовидная железа симптомы. Симптомы при аденоме паращитовидной железы
Симптомы при этом заболевании могут значительно различаться. Всего существует несколько вариантов течения данного патологического процесса. Однако для всех вариантов характерны и некоторые общие клинические проявления. К ним можно отнести повышенную слабость , снижение аппетита и веса, периодически возникающую тошноту, сопровождающуюся рвотой, мышечные и суставные боли, эмоциональную лабильность, постоянную жажду и частые позывы к мочеиспусканию.
Наиболее часто такая патология сопровождается специфическими изменениями со стороны костной системы. Основной жалобой пациента в данном случае являются частые переломы костей. Помимо этого, может отмечаться наличие диффузных болей в костях, образование различных деформаций и выпадение зубов.
Нередко опухоль, локализующаяся в тканях паращитовидной железы, становится причиной различных нарушений в желудочно-кишечном тракте. Сопутствующие симптомы при этом включают в себя боли в области живота, тошноту и рвоту, частую изжогу, вздутие живота, горький привкус во рту и многое другое. В целом клиническая картина не специфична и легко может быть перепутана с другими заболеваниями.
Многие пациенты, страдающие от такого нарушения, предъявляют жалобы на проблемы с сердечно-сосудистой системой. Ведущим симптомом в данном случае является артериальная гипертензия. Чрезмерное отложение кальция в миокарде создает высокий риск развития инфаркта. Кроме этого, достаточно часто в патологический процесс вовлекается и мочевыделительная система.
Паращитовидная железа заболевания. Определение болезни. Причины заболевания
Гипопаратиреоз — это заболевание, возникающее из-за недостаточной секреции паращитовидными железами паратиреоидного гормона или нечувствительностью тканей организма к его действию. Патология сопровождается снижением содержания кальция в крови, что проявляется судорогами, болями в костях, мышцах и нарушениями сердечного ритма.
Снижение активности паращитовидных желёз приводит к нарушению фосфорно-кальциевого обмена в организме, а именно к низкому содержанию кальция в крови (гипокальциемии), которая часто сопровождается высокой концентрацией фосфора (гиперфосфатемией).
Паращитовидные железы — эндокринные органы, определяющие состояние фосфорно-кальциевого обмена организма и секретирующие паратиреоидный гормон. Они представляют собой округлой или овальной формы образования, расположенные около верхнего и нижнего полюсов щитовидной железы по задней поверхности вне её капсулы. Их количество может быть от 2 до 8, в среднем у человека 4-5 паращитовидных желёз. Нередко встречается нестандартное расположение паращитовидных желёз, чаще всего в других частях шеи или в средостении (части грудной полости, ограниченной спереди грудиной, сзади позвоночником).
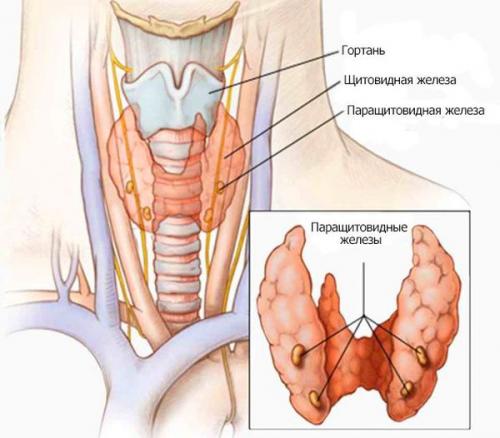
Паратиреоидный гормон (ПТГ, паратгормон) — главный регулятор обмена кальция и фосфора. Он осуществляет мобилизацию фосфора и кальция из костной ткани и увеличивает захват кальция в тонком кишечнике, а также выведение фосфора почками. Основные органы, на которые направлено действие паратгормона: костная ткань, тонкий кишечник и почки.
Примерно 50 % кальция в сыворотке крови связано с альбумином, другими белками и анионами (цитратом, лактатом, сульфатом). Остальной кальций находится в свободном (ионизированном) состоянии.
Значения в норме:
- ПТГ — 15-65 пг/мл или 1,5-7,6 пмоль/л;
- общий кальций — 2,2-2,6 ммоль/л;
- ионизированный кальций — 1,1-1,3 ммоль/л;
- фосфор неорганический — 0,74-1,65 ммоль/л.
Гипокальциемия — стойкое снижение содержания общего кальция в крови ниже 2,2 ммоль/л, ионизированного кальция ниже 1,1 ммоль/л.
Наиболее частые причины гипопаратиреоза:
- операции на органах шеи (чаще всего из-за заболеваний щитовидной железы), при которых возможно повреждение паращитовидных желёз или нарушение их кровоснабжения;
- аутоиммунный процесс (например, аутоиммунный гипопаратиреоз и аутоиммунный сахарный диабет), вызывающий агрессию организма против клеток паращитовидных желёз и приводящий к снижению или потере их функции;
- редкие генетические нарушения развития паращитовидных желёз или выработки паратгормона, которые могут встречаться изолированно или входить в состав синдромов с недостаточностью нескольких эндокринных желёз (аутоиммунный полигландулярный синдром первого или второго типа).
Доброкачественная опухоль паращитовидной железы. Рак околощитовидных желез
Рак паращитовидных желез встречается редко.
Факторами риска развития рака паращитовидных желез являются:
Паратиреоидные карциномы обычно растут медленно. Если при первичном хирургическом вмешательстве возможно удалить всю железу без разрыва капсулы, распространенным исходом является долгосрочное выживание без рецидива. Рецидивирующий рак обычно растет медленно, с локальным распространением в шее. Иногда рак паращитовидной железы может иметь более агрессивный характер с отдаленными метастазами.
Карциномы околощитовидных желез вызывают гиперпаратиреоз, как и аденомы, за исключением того, что гиперпаратиреоз и гиперкальциемия, обусловленные карциномой околощитовидных желез, имеют более тяжелое протекание. Уровень кальция от 14 до 15 мг/дл (3,5–3,7 ммоль/л) должен вызывать подозрение на карциному.
Диагностика включает в себя анализы крови для выявления повышенного уровня паратгормона и методы визуализации для определения локализации опухоли.
Опухоль паращитовидных желез, как правило, удаляют хирургическим путем. Иногда требуется лучевая терапия и/или химиотерапия
Обнаружение ряда мутаций в верифицированных генах рака в клетках карциномы паращитовидной железы дает надежду на разработку новых методов лечения с использованием таргетных препаратов, разработанных для других типов рака. Непредвиденные мутации зародышевой линии были также обнаружены у небольшого числа пациентов с раком паращитовидной железы.
В определенных случаях рекомендуется генетический скрининг членов семьи.




