Реабилитация после лечения острого панкреатита. Классификация
- Реабилитация после лечения острого панкреатита. Классификация
- Как вылечить панкреатит навсегда. Лечение панкреатита
- Реабилитация после панкреонекроза. Что такое панкреонекроз?
- Острый панкреатит лечение дома. Лечение острого панкреатита. Хронический панкреатит
- Острый панкреатит смертность. Острый панкреатит
- Острый панкреатит лечение препараты. Почему возникает болезнь?
Реабилитация после лечения острого панкреатита. Классификация
Современная международная классификация ОП (Атланта, 1992) включает внутрибрюшные и системные осложнения с учетом фазового развития воспалительного и деструктивного процесса с оценкой масштаба и характера поражения ПЖ, органов забрюшинного пространства и брюшной полости.
По степени тяжести:
- легкая или мягкая (отёчная форма);
- тяжелая степень ОП, ассоциированная с полиорганной дисфункцией, местными и системными осложнениями.
Оценку тяжести заболевания строят на анализе ряда клинико-лабораторных шкал балльной оценки параметров физиологического состояния больного (Рэнсон, Глазго, APACHE II, SOFA и т.д.).
По масштабу и характеру поражения ПЖ (по данным лапароскопии, УЗИ, КТ, тонкоигольной аспирационной биопсии):
- отёчная форма (интерстициальный панкреатит);
- стерильный панкреонекроз;
- инфицированный панкреонекроз;
- панкреатогенный абсцесс;
- псевдокиста (инфицированная псевдокиста).
Савельев B.C. и соавторы на основе материалов IX Всероссийского съезда хирургов, состоявшегося в 2000 году в Волгограде, предложили клинико-морфологическую классификацию ОП с учетом стадийности трансформации зон некротической деструкции и развития осложнений в зависимости от масштаба и характера поражения ПЖ и забрюшинной клетчатки под влиянием факторов экзогенного и эндогенного инфицирования.
Формы ОП:
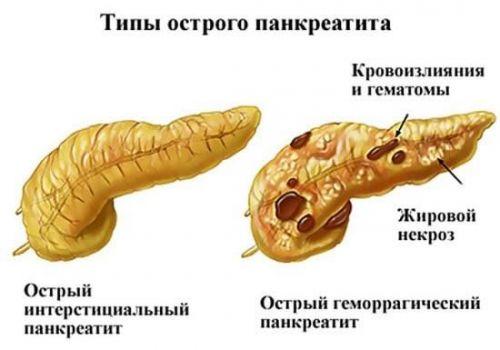
1. Отёчный (интерстициальный) панкреатит.
2. Панкреонекроз стерильный:
- по характеру некротического поражения: жировой, геморрагический, смешанный;
- по масштабу (распространенности поражения): мелкоочаговый, крупноочаговый, субтотальный;
- по локализации: головчатый, хвостовой, с поражением всех отделов ПЖ.
3. Инфицированный панкреонекроз.
Осложнения ОП:
1. Парапанкреатический инфильтрат.
2. Парапанкреатический абсцесс.
3. Перитонит:
- ферментативный (абактериальный);
- бактериальный.
4. Септическая флегмона забрюшинной клетчатки:
- парапанкреатической;
- параколитической;
- тазовой.
5. Аррозивное кровотечение.
6. Механическая желтуха.
7. Псевдокиста:
- стерильная;
- инфицированная.
8. Внутренние и наружные
Как вылечить панкреатит навсегда. Лечение панкреатита
Три правила при лечении данной патологии – покой, холод и голод:
- покой замедляет кровообращение и снижает приток крови к больному органу;
- холодные компрессы на область подреберья понижают температуру воспаления и выраженность болевого синдрома;
- голодание в течение 1-6 дней приостанавливает выработку ферментов, вызывающих воспаление.
Дополнительно назначают консервативное лечение с использованием медикаментов, физиотерапии и фитотерапии.
Медикаментозное лечение:
- спазмолитики и НПВС для устранения спазмов ЖКТ и воспаленной поджелудочной железы;
- антибиотики – при активном инфекционном процессе;
- антисекреторные препараты – для подавления внешней (ферментной) и внутренней (гормональной) секреции;
- панкреатические ферменты – для поддержания здорового пищеварения в период лечения, а также при значительном перерождении тканей железы;
- инсулиновые препараты – при повреждении зон выработки гормона.
Физиотерапию подключают к лечению после снятия острой фазы воспаления. Наиболее действенные методики:
- электрофорез с обезболивающими и противовоспалительными препаратами повышает интенсивность их действия, лучше снимает боль и воспаление;
- ультразвук используют как обезболивающее при опоясывающем болевом синдроме;
- диадинамические токи – воздействие низкочастотными импульсами улучшает кровоснабжение, усиливает тканевой обмен, обезболивает;
- лазерное и УФ-облучение крови снимают воспаление, улучшают микроциркуляцию жидких сред и регенерацию тканей;
- переменное магнитное поле успешно помогает ликвидировать отек и воспаление.
Фитотерапию используют в качестве сопроводительного лечения – для усиления действия медикаментозных препаратов и устранения возможных «побочек». В этих целях используют растения с противовоспалительным, детоксикационным, спазмолитическим, успокаивающим действием. К ним относят ромашку, календулу, зверобой, полынь, одуванчик, лопух, золотой ус, пустырник, бессмертник, барбарис, тмин и ряд других трав, которые используют как поодиночке, так и в составе комплексных сборов.
В тяжелых случаях, когда консервативные методы лечения не помогают, прибегают к хирургическому удалению органа или его части с последующим назначением заместительной ферментной терапии на постоянной основе. Показания: полный распад органа, наличие кист, некрозов, опухолей, абсцессов, свищей, стойкой закупорки протоков камнями.
После снятия острого воспаления назначают специальное диетическое питание. При хроническом панкреатите или в случае хирургического лечения железы оно должно быть пожизненным.
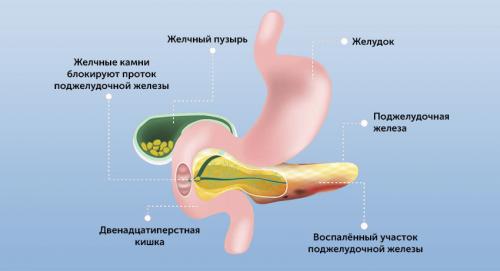
Реабилитация после панкреонекроза. Что такое панкреонекроз?
Панкреонекроз – это следствие острой формы панкреатита, который, в свою очередь, может случиться из-за следующих факторов:
- Патология в органах брюшины.
- Хронические или невылеченные болезни моче- и желчевыводящих путей.
- Чрезмерное потребление жирной пищи.
- Большие дозы алкоголя, наркотиков.
При панкреонекрозе разрушаются стенки поджелудочной железы, а отмершая ткань немедленно вбрасывает в организм огромную токсическую дозу. При этом страдает не только железа, но и сосуды, мозг, сердце и лёгкие. Поэтому пациентов с таким диагнозом считают очень «тяжёлыми».
Очень часто приступ панкреатита, граничащий с панкреонекрозом, происходит после бурного застолья с возлияниями. Стоит отметить, что панкреонекроз редко встречается у «хронических» алкоголиков – для них более характерен как раз хронический же панкреатит. А острый панкреатит, осложнившийся некротизацией тканей поджелудочной, чаще происходит при единовременно выпитой большой дозе спиртного. Для хирургов и гастроэнтерологов «горячей порой» считаются всероссийские праздники, после которых каждая четвёртая бригада «Неотложки» выезжает к пациентам с характерными жалобами. Ниже мы рассмотрим, в чём они заключаются.

Также причиной панкреонекроза может быть травма, серьёзное пищевое отравление (как правило, суррогатный алкоголь, химические средства, ртуть), а также предшествующая операция или эндоскопическое вмешательство. Панкреонекроз может произойти и у маленьких детей, по причине врождённого порока поджелудочной железы или сильного заражения паразитами.
Какие виды заболевания существуют
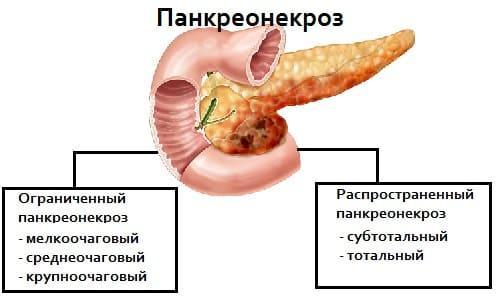
В зависимости от распространения и локализации деструктивных процессов, выделяют:
- ограниченный панкреонекроз;
- распространенный (из-за панкреонекроза поджелудочной железы поражается практически вся поверхность органа);
- тотальный (полное поражение всего объема органа).
- В зависимости от того, сопровождается ли течение заболевания инфекционным процессом:
- с наличием инфекции, то есть инфицированный;
- стерильный — инфекция отсутствует.
Стерильный вид панкреонекроза может протекать в одной из 3-х клинико-анатомических форм:
- Жировая . Прогрессирование некротического процесса происходит медленно, на протяжении 4–5 дней, прогноз в таком случае наиболее благоприятный.
- Геморрагическая . Развитие заболевания быстрое, часто с наличием внутреннего кровотечения.
- Смешанная . Присутствуют признаки жировой и геморрагической формы, такая форма встречается чаще всего.
О начале развития болезни можно говорить еще до того, как будут обнаружены первые симптомы. В основе механизма развития панкреонекроза лежит сбой в работе локальных защитных механизмов поджелудочной железы.
Острый панкреатит лечение дома. Лечение острого панкреатита. Хронический панкреатит
Для ликвидации болей , которые обусловлены спазмом сфинктера Одди и повышением давления в протоках поджелудочной железы, назначают атропин, промедол, платифиллин, папаверин, эуфиллин. Применяют также внутривенное введение новокаина (20,0 мл 0,25% раствора), вагосимпатическую и поясничную новокаиновую блокаду.
С целью подавления панкреатической секреции и дезактивации ее ферментов рекомендуют инъекции атропина (по 1 мл 0,1 % раствора 3 раза в сутки), выключение на 3—4 дня приема пищи внутрь и аспирацию желудочного содержимого. В борьбе с ферментативной токсемией хорошее нейтрализующее действие оказывает ингибитор протеолитических ферментов трасилол (цалол, коитрикал). Его вводят внутривенно в 5% растворе глюкозы по 25000—100000 ЕД в сутки и более. Трасилол способствует быстрому купированию воспалительного процесса, предупреждая его переход в некротическую фазу. При деструктивных панкреатитах трасилол облегчает течение послеоперационного периода. Менее успешна терапия трасилолом холецнстонанкреатнтов..В комплексной терапии тяжелых форм панкреатитов предусматривают переливание крови, плазмы, полиглюкина, которые устраняют дефицит циркулирующей крови и поддерживают постоянство артериального давления. С целью регуляции водно-электролитного баланса назначают внутривенные и подкожные вливания 5% раствора глюкозы и изотонического раствора хлорида натрия но 1 л (с 10 ЕД инсулина). По показаниям вводят растворы калия и кальция, а также витамины группы В и С, сердечные гликозиды, вазопрессивные средства. Целесообразно назначение антикоагулянтов — гепарина (по 5000 ЕД через 6 ч) или иеодикумарина (по 0,2 г 2 раза в день) в течение недели. Десенсибилизация достигается назначением димедрола, пипольфена или супрастина. По показаниям могут быть применены гормональные препараты.
Острый панкреатит смертность. Острый панкреатит
Редакция: Телли Мурадова
Оформление: Никита Родионов, Cornu Ammonis
Острый панкреатит (ОП) — это первоначально асептическое воспаление поджелудочной железы, при котором возможно поражение окружающих тканей, отдаленных органов и систем.
В настоящее время распространенность острого панкреатита составляет 34 случая на 100000 населения, смертность от данного заболевания составляет 1,16 на 100000 населения ежегодно. Кроме того, в 20 % случаев развиваются повторные приступы острого панкреатита, которые могут приводить к развитию диабета и/или хронического панкреатита .
Этиология
Среди этиологических причин выделяют следующие :
- нарушение оттока панкреатического секрета в связи с билиарной гипертензией (40 %);
- длительный прием алкоголя (30 %);
- гиперглицеринемия (2–5 %);
- прочие (аутоиммунные процессы, сосудистая недостаточность, васкулиты, лекарственные препараты (гипотиазид, стероидные и нестероидные гормоны, меркаптопурин), инфекционные заболевания (вирусный паротит, гепатит, цитомегаловирус), аллергические факторы (лаки, краски, запахи строительных материалов, анафилактический шок), дисгормональные процессы при беременности и менопаузе, заболевания близлежащих органов (гастродуоденит, пенетрирующая язва, опухоли гепато-панкреато-дуоденальной области).
Патогенез
Пусковым механизмом при билиарном ОП являются желчные камни и сладж-синдром желчного пузыря в области ампулы фатерова сосочка, что приводит к повышению давления во внутрипанкреатических протоках, сопровождающееся накоплением богатой ферментами жидкости в межуточной ткани железы. Поскольку липаза — один из немногих ферментов, секретируемых в активной форме, происходит повреждение клеток .
Длительный прием этил-содержащих продуктов приводит к гиперактивации холецистокинина, чем обуславливается преждевременное активирование зимогенов ферментов. Кроме того, алкоголь усиливает повреждающий эффект при помощи активации транскрипционных факторов, ядерного фактора kB ( NF-κB ) и активирующего белка-1(A-1). Это приводит к образованию токсичных метаболитов — ацетальдегида и этиловых эфиров жирных кислот. Что, в свою очередь, вызывает оксидативный стресс и нарушение работы паренхимы поджелудочной железы .
Для объяснения ОП, обусловленного гиперглицеринемией, существует две теории. Согласно первой, избыток триглицеридов транспортируется в виде богатых триглицеридами липопротеинов (хиломикронов), которые гидролизуются в сосудистом русле поджелудочной железы. Это высвобождает высокое количество свободных жирных кислот, которое альбумины связать не в состоянии, что влечет к образованию несвязанных жирных кислот, которые повреждают тромбоциты, эндотелиоциты и ацинарные клетки. Все это приводит к ацидозу, усиливающему токсичность свободных жирных кислот и обуславливающему активацию трипсиногена.
По второй, повышенное количество хиломикронов вызывает увеличение вязкости плазмы, сопровождающееся нарушением микроциркуляции, которое вызывает ишемию и, как следствие, ацидоз и повреждение клеток. Вполне вероятно, обе эти теории дополняют друг друга (рис. 1) .
Острый панкреатит лечение препараты. Почему возникает болезнь?
Острый панкреатит занимает третье место среди болезней ЖКТ, требующих экстренной госпитализации и неотложного хирургического лечения (после аппендицита и холецистита). Этим заболеванием чаще страдают мужчины.
Он имеет два пика заболеваемости. Первый приходится на 40 лет, второй — на 70 лет. Первый связан с употреблением алкоголя, второй (билиарный) — с желчекаменной болезнью.
Непосредственные причины развития острого панкреатита бывают разными, но суть заболевания во всех случаях одна — это самопереваривание поджелудочной железы.
Этот орган вырабатывает сильные ферменты, которые выводятся в
Это защитный механизм, созданный природой для сохранения поджелудочной железы. В силу разных факторов он блокируется.
Это может быть ранняя активизация и преждевременное созревание ферментов, когда они становятся агрессивными до того, как покинут место своего образования.
Или это может быть блокировка панкреатического сока при желчекаменной болезни, дискинезии желчевыводящих путей (билиарный панкреатит). В этом случае желчь поступает в
Застой или ранняя активация ферментов приводит к тому, что поджелудочная железа начинает переваривать сама себя.
Самопереваривание поджелудочной железы вызывает воспаление, некроз тканей и разрушение островков Лангерганса (это может стать причиной развития сахарного диабета).
До тех пор, пока воспалительный процесс развивается без присоединения инфекции, он остается асептическим. С присоединением инфекции ситуация резко усугубляется. Заболевание переходит в гнойную форму.