Симптомы и основные методы лечения панкреатита. Как протекает хронический панкреатит?
- Симптомы и основные методы лечения панкреатита. Как протекает хронический панкреатит?
- Панкреатит, лечение дома. Клинические проявления хронического панкреатита
- Легкий панкреатит симптомы. Почему возникает болезнь?
- Панкреатит: симптомы у женщин лечение. Осмотр врача
- Симптомы панкреатита у взрослых. Основными этиологическими факторами являются:
- Как вылечить панкреатит навсегда. Острый панкреатит и его особенности
- Панкреатит, лечение таблетки. Протокол лечения пациентов с острым панкреатитом
Симптомы и основные методы лечения панкреатита. Как протекает хронический панкреатит?
Хронический панкреатит – это длительно развивающееся воспалительное заболевание, которое постепенно приводит к необратимым изменениям в поджелудочной железе и снижению ее функций. Течение хронического панкреатита сопровождается болевым синдромом различной интенсивности, усиливающейся при обострениях.
Выделяют следующие клинические стадии хронического панкреатита:
- Доклиническая – симптомы хронического панкреатита практически отсутствуют, но можно обнаружить изменения в поджелудочной железе с помощью инструментальных исследований.
- Начальных проявлений – появление непродолжительных болевых приступов чередующихся с длительными безболевыми периодами.
- Постоянно присутствующих симптомов – учащение болевых приступов и повышение их интенсивности, присоединение жалоб, связанных с внутри и внешнесекреторной недостаточностью.
- Выраженной внутри и внешнесекреторной недостаточности – боли в животе стихают, но усиливаются симптомы нарушения пищеварения и повышения уровня глюкозы в крови. Повышается риск развития рака поджелудочной железы.
Симптомы хронического панкреатита варьируются в зависимости от стадии заболевания и в начальной стадии могут вообще отсутствовать. К ранним его признакам относятся
- частая тошнота;
- неприятные привкусы во рту;
- дискомфорт в животе;
- капли «кровавой росы» на коже живота, груди и спины, в медицине это явление называют симптомом Тужилина.
Поджелудочная железа обладает большим запасом своих пищеварительных функций - 10% ее нормально функционирующих клеток могут обеспечить наш организм необходимыми для пищеварения ферментами, поэтому жалобы связанные с нарушением пищеварения присоединяются на более поздних стадиях хронического панкреатита.
Панкреатит, лечение дома. Клинические проявления хронического панкреатита
Анализ медицинских документов больных, направляемых из амбулаторно-поликлинических учреждений в стационар для дальнейшего обследования и лечения с предварительным диагнозом «панкреатит» («обострение хронического панкреатита»), и историй болезни больных, которым в результате проведенного обследования в качестве основного был поставлен диагноз «обострение хронического панкреатита», показал, что нередко оба диагноза не соответствуют истине. Установлено, что в одних случаях данных, свидетельствующих о наличии хронического панкреатита, вообще не было, а в других — речь шла о хроническом панкреатите в стадии ремиссии. Обратиться к врачу за медицинской помощью, как показало обследование, пациентов вынудили обострение язвенной болезни, обострение хронического гастрита, рефлюкс-эзофагита или других заболеваний, изучению сочетания которых с хроническим панкреатитом посвящены лишь единичные исследования .
Анализ историй болезни пациентов с заболеваниями поджелудочной железы показал, что и сегодня, несмотря на появление новых методов диагностики, тщательное выяснение жалоб больных и анамнеза заболевания, а также физикальное обследование остаются важнейшей частью первоначального обследования. От них в значительной степени зависит выбор наиболее важных для конкретного больного лабораторно-инструментальных методов, позволяющих выявить или исключить хронический панкреатит, а также возможные основные или сопутствующие заболевания.
Основные симптомы обострения хронического панкреатита: более или менее выраженные (иногда интенсивные) приступы болей, локализующиеся наиболее часто в левом подреберье и/или в эпигастральной области, связанные или нет с приемом пищи, нередко возникающие после еды; различные диспепсические расстройства, включая метеоризм, появление мальабсорбции с возникновением стеатореи и с последующим уменьшением массы тела (не всегда различные симптомы, в том числе частота их появления и интенсивность, рассматриваемые в качестве возможных признаков хронического панкреатита, сочетаются друг с другом).
При осмотре больных хроническим панкреатитом (в период обострения) у части из них можно выявить обложенность языка беловатым налетом, снижение массы тела и тургора кожи, а также признаки гиповитаминоза («заеды» в области угла рта, сухость и шелушение кожи, ломкость волос, ногтей и т. д.), «рубиновые капельки» на коже груди и живота . Возможно появление на коже груди, живота и спины красноватых пятен, остающихся при надавливании. При пальпации живота отмечается болезненность в подложечной области и левом подреберье, в том числе и в области проекции поджелудочной железы. У многих больных (в период обострения) удается выявить положительный симптом Мейо–Робсона (болезненность в области левого реберно-позвоночного угла), симптом Грея–Тернера (подкожные кровоизлияния на боковых поверхностях живота цианоз в области боковых поверхностей живота, или вокруг пупка — симптом Куллена), симптом Воскресенского (пальпируется плотноватое болезненное образование, расположенное в области поджелудочной железы, возникающее за счет отека ее и окружающих тканей, закрывающее пульсирующую аорту; по мере исчезновения отека поджелудочной железы на фоне адекватного лечения больных пульсация аорты появляется вновь), симптом Грота (атрофия подкожно-жировой клетчатки передней брюшной стенки, слева от пупка в проекции поджелудочной железы), симптом Грюнвальда (экхимозы и петехии вокруг пупка и в ягодичных областях как следствие поражения периферических сосудов), симптом Кача (нарушение мышечной защиты, что обычно заметно при пальпации живота), реже — болезненность в точке Дежардена и/или в точке Шафара.
Легкий панкреатит симптомы. Почему возникает болезнь?
Острый панкреатит занимает третье место среди болезней ЖКТ, требующих экстренной госпитализации и неотложного хирургического лечения (после аппендицита и холецистита). Этим заболеванием чаще страдают мужчины.
Он имеет два пика заболеваемости. Первый приходится на 40 лет, второй — на 70 лет. Первый связан с употреблением алкоголя, второй (билиарный) — с желчекаменной болезнью.
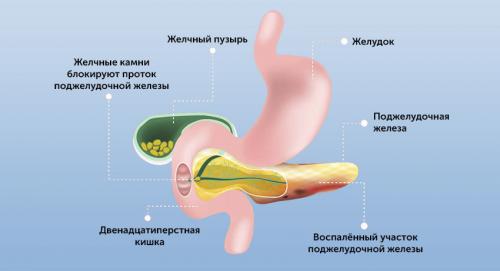
Непосредственные причины развития острого панкреатита бывают разными, но суть заболевания во всех случаях одна — это самопереваривание поджелудочной железы.
Этот орган вырабатывает сильные ферменты, которые выводятся в
Это защитный механизм, созданный природой для сохранения поджелудочной железы. В силу разных факторов он блокируется.
Это может быть ранняя активизация и преждевременное созревание ферментов, когда они становятся агрессивными до того, как покинут место своего образования.
Или это может быть блокировка панкреатического сока при желчекаменной болезни, дискинезии желчевыводящих путей (билиарный панкреатит). В этом случае желчь поступает в
Застой или ранняя активация ферментов приводит к тому, что поджелудочная железа начинает переваривать сама себя.
Самопереваривание поджелудочной железы вызывает воспаление, некроз тканей и разрушение островков Лангерганса (это может стать причиной развития сахарного диабета).
До тех пор, пока воспалительный процесс развивается без присоединения инфекции, он остается асептическим. С присоединением инфекции ситуация резко усугубляется. Заболевание переходит в гнойную форму.
Панкреатит: симптомы у женщин лечение. Осмотр врача
Процедура включает оценку состояния кожных покровов, глазных склер, языка, работы слюнных желез. Затем пациента помещают на кушетку и проводят пальпацию и простукивание для выявления объективных симптомов панкреатита:
- симптом Мюсси-Георгиевского, или френикус-симптом – болезненные ощущения при надавливании кончиками пальцев в области над левой ключицей – там, где между ножками кивательных мышц проходит диафрагмальный нерв;
- чувствительность в зоне Шоффара – в области проекции головки поджелудочной железы, на 5-6 см выше и правее пупка;
- симптом Губергрица-Скульского – болезненность проявляется в зоне проекции тела поджелудочной железы, чуть левее зоны Шоффара;
- болезненность в зоне Мейо-Робсона – левый реберно-позвоночный угол – область расположения хвоста поджелудочной железы;
- симптом Дежардена – чувствительность в точке, расположенной на 5-6 см над пупком по линии, соединяющей пупок и подмышечную впадину; как и зона Шоффара, точка является проекцией головки поджелудочной железы;
- гипотрофический признак Гротта – недостаток подкожно-жировой клетчатки в области проекции железы;
- геморрагический симптом Тужилина, или симптом «красных капелек», проявляется в виде мелких бордовых высыпаний или коричневой пигментации над областью железы;
- симптом Кача – болезненность при пальпации на выходе отростков нервов на уровне грудных позвонков: 8-9-го – слева, 9-11 – справа.
- симптом Воскресенского – при увеличении поджелудочной железы с отеком клетчатки пульс брюшной аорты не прощупывается.
Симптомы панкреатита у взрослых. Основными этиологическими факторами являются:
- хронический алкоголизм;
- желчнокаменная болезнь, холедохолитиаз;
- посттравматическое сужение или обструкция протоков поджелудочной железы;
- воздействие химических веществ, включая некоторые лекарственные препараты;
- гиперлипидемия;
- недостаточное белковое питание (недоедание);
- наследственная предрасположенность (недостаточность L–антитрипсина и
другие генетические факторы); - гиперпаратиреоз (гиперкальциемия),
- муковисцидоз (наиболее частый фактор у детей),
- идиопатические факторы.
Алкоголизм признается наиболее частой причиной хронического панкреатита. Вместе с тем известно, что он возникает только у каждого 10-го из злоупотреблявших алкоголем. Средний период развития хронического панкреатита при злоупотреблении алкоголем для мужчин составляет 18 лет, для женщин - 11 лет. Типичное сочетание условий, в которых реально его развитие - это хорошие социально-экономические условия жизни пациента (страны Западной Европы, Япония, США), мужской пол, возраст старше 35 лет, высокий уровень суточного потребления жира, употребление ежедневно более 20 г алкогольных напитков (в пересчете на чистый этиловый спирт).
К факторам, способствующим поражению ПЖ можно отнести и несбалансированное питание.
Очень редко встречается наследственный (семейный) хронический панкреатит. Первые признаки его появляются у детей в возрасте 10-12 лет. Признаками врожденного хронического панкреатита, кроме семейного анамнеза, являются:
- возникновение боли в верхних отделах живота в раннем детском возрасте при отсутствии других этиологических факторов;
- обнаружение кальциноза ПЖ;
- резкое расширение ее протоков с наличием в них конкрементов.
Отмечено более частое сочетание хронического панкреатита с группой крови 0 (I).
Камни желчных протоков являются достаточно частой причиной панкреатита у населения, преимущественно, у женщин стран Западной Европы и Северной Америки. ХП сочетается с желчнокаменной болезнью очень часто, а заболевание, вызванное присутствием хронической инфекции в желчных путях, встречается приблизительно у 25% больных желчнокаменной болезнью. Основная причина развития хронического панкреатита при желчнокаменной болезни - это появление условий для заброса желчи в панкреатический проток:
- ущемление камня в большом сосочке 12-перстной кишки;
- травма и длительный спазм сфинктера;
- папиллит или папиллостеноз вследствие частого травмирования сосочка мелкими конкрементами.
Иногда воспалительный процесс переходит с желчного пузыря и печеночных протоков непосредственно на ПЖ через венозные и лимфатические сосуды.
При заболеваниях, протекающих с нарушением функции печени (цирроз или хронический гепатит), выделяется желчь, содержащая большое количество свободных радикалов и перекисных соединений, которые, попадая в протоки ПЖ, сами по себе способны вызвать воспалительную реакцию, но также стимулируют ферменты поджелудочной железы, способствуя её «самоперевариванию».
Кроме того, причиной развития вторичного панкреатита могут быть болезни 12-перстной кишки, такие как дуоденит, её дивертикулы и язвенная деформация. При этих заболеваниях в результате воспаления или деформации в 12-перстной кишке происходит повышение давления, нарушается функция сфинктерного аппарата большого сосочка, что усугубляется в случае, если ранее была выполнена папиллотомия. В таких условиях дуоденальное содержимое забрасывается в протоки pancreas и желчные пути, активируются панкреатические ферменты внутри ткани железы, начинается процесс разрушения тканей.
Развитие хронического панкреатита может быть прямым следствием прободения (пенетрации) гастродуоденальной язвы в поджелудочной железе.
Повреждающее действие на ПЖ может оказывать ряд лекарственных средств:
- кортикостероидных препаратов («стероидный панкреатит», «стероидный диабет»);
- АКТГ;
- эстрогенов и эстроген содержащих контрацептивов;
- мочегонных препаратов и др. при их длительном приеме.
Панкреатит развивается также при передозировке препаратов, содержащих кальций, витамин D. Использование химиотерапевтических препаратов, метронидазола, нитрофуранов в ряде случаев приводит к развитию хронического панкреатита.
Нарушение артериального кровоснабжения создает условия для формирования некоторых форм ХП. Если он развивается у молодого человека в возрасте от 19 до 20 лет и причину не удается установить, то такой вариант заболевания называют идиопатическим.
Как вылечить панкреатит навсегда. Острый панкреатит и его особенности
Острый панкреатит характеризуется резким началом и требует срочного обращения в стационар. По частоте обращения за медицинской помощью среди острых заболеваний брюшной полости находится на третьем месте после аппендицита и острого холецистита.
Причины для развития воспалительного процесса в поджелудочной железе при этом заболевании:
- употребление алкоголя в дозах превышающих нормативы ВОЗ – 55%;
- заброс желчи в панкреатические протоки при желчнокаменной болезни – 35%;
- травма поджелудочной железы – 2-4%
- аутоиммунные процессы, прием лекарственных средств, аллергические реакции, инфекционные заболевания, гормональные нарушения, другие болезни ЖКТ - 6-8%.
Приступ острого панкреатита сопровождается нестерпимой болью в верхней части живота, опоясывающей или отдающей в спину, к которой присоединяются неукротимая рвота и вздутие живота.
Лечение острого панкреатита проводится в условиях стационара консервативными средствами, а при тяжелом течении заболевания используют хирургическое лечение. Примерно в 8-10% случаев острое воспаление поджелудочной железы может приводить к развитию хронического панкреатита впоследствии, причем при повторных случаях вероятность увеличивается.
Предотвратить развитие острого панкреатита помогут ограничение употребления алкоголя или отказ от него и своевременное лечение желчнокаменной болезни. Сбалансированное питание снижает риск развития желчнокаменной болезни и панкреатита одновременно.
Панкреатит, лечение таблетки. Протокол лечения пациентов с острым панкреатитом
Протокол разработан на основе рекомендаций Российского общества хирургов и приказа Департамента здравоохранения города Москвы № 320 (2011г.)
Классификация острого панкреатита, формулировка диагноза .
Этиология заболевания:
1. Острый алкогольно-алиментарный панкреатит.
2. Острый билиарный панкреатит (холелитиаз, парафатериальный дивертикул дивертикул, папиллит, описторхоз ).
3. Острый травматический панкреатит (вследствие травмы поджелудочной железы, в том числе операционной или после ЭРХПГ).
4. Другие этиологические формы (аутоиммунные процессы, сосудистая недостаточность, васкулиты, лекарственные, инфекционные заболевания), аллергические, дисгормональные процессы при беременности и менопаузе, заболевания близлежащих органов.
Тяжесть заболевания:
1. Острый панкреатит лёгкой степени. Панкреонекроз при данной форме острого панкреатита не образуется (отёчный панкреатит) и органная недостаточность не развивается.
2. Острый панкреатит тяжёлой степени. Характеризуется наличием органной и полиорганной недостаточности, перипанкреатического инфильтрата, формированием псевдокист, развитием инфицированного панкреонекроза (гнойно-некротического парапанкреатита).
Панкреонекроз:
- Распространенность процесса: мелкоочаговый панкреонекроз (объем поражения поджелудочной железы по данным УЗИ и КТ 50 - 75%; тотальный панкреонекроз > 75 (поражения всей поджелудочной железы по данным УЗИ и КТ).
- Локализация процесса: головка (правый тип), перешеек и тело (центральный тип), хвост (левый тип).
- Фазы течения:
- фаза (ферментной токсемии) – эндотоксикоз, органная недостаточность, ферментативный перитонит, оментобурсит, парапанкреатит; период - 7-10 сутки от начала заболевания;
- фаза (асептической секвестрации) – формирование секвестров поджелудочной железы и парапанкреатической клетчатки, отграниченных парапанкреатических скоплений жидкости (псевдокист); период 10-21 сутки от начала заболевания;
- фаза (гнойно-септических осложнений) – абсцесс сальниковой сумки, гнойный парапанкреатит, забрюшинная флегмона, гнойный перитонит, аррозионные и желудочно-кишечные кровотечения, дигестивные свищи, сепсис; период - позднее 21 суток от начала заболевания.
Диагностика острого панкреатита.
Диагностическая программа включает в себя: клиническую, лабораторную и инструментальную верификацию диагноза острого панкреатита; стратификацию пациентов на группы в зависимости от тяжести заболевания; построение развернутого клинического диагноза.
Верификация диагноза острого панкреатита включает в себя: физикальное исследование – оценка клинико-анамнестической картины острого панкреатита; лабораторные исследования – общеклинический анализ крови, биохимический анализ крови (в т.ч. а-амилаза, липаза, билирубин, АлАТ, АсАТ, ЩФ, мочевина, креатинин, электролиты, глюкоза), общеклинический анализ мочи, коагулограмма, группа крови, резус-фактор; обзорная рентгенограмма брюшной полости (увеличение диаметра петель тонкой кишки, уровни жидкости), рентгенография грудной клетки (гидроторакс, дисковидные ателектазы, высокое стояние купола диафрагмы, гипергидратация паренхимы, картина ОРДС), ЭКГ; УЗИ брюшной полости – оценка наличия свободной жидкости, оценка состояния поджелудочной железы (размеры, структура, секвестры, жидкостные включения), оценка состояния билиарного тракта (гипертензия, конкременты), оценка перистальтики кишечника.
Пациентам с предположительным клиническим диагнозом острого панкреатита показано выполнение ЭГДС (дифференциальный диагноз с язвенным поражением гастродуоденальной зоны, осмотр БДС).
Стратификация пациентов по степени тяжести острого панкреатита по следующим критериям:
1. Тяжелый панкреатит (более одного из критериев):
- признаки ССВР (2 или более клиническими признаками: температура тела >38°C или 90 ударов/мин.; ЧДД>20/мин; РаС0212х9/л или 10%);
- а-амилаза > 500 ед/л, липаза > 100 ед/мл
- гипокальциемия 150 г/л или гематокрит >40 Ед., гипергликемия >10 ммоль/л; С-реактивный белок >120 мг/л;
- артериальная гипотензия (систолическое АД
- дыхательная недостаточность (Р02
- почечная недостаточность (олигоанурия, креатинин >177 мкмоль/л);
- печеночная недостаточность (гиперферментемия);
- церебральная недостаточность (делирий, сопор, кома);
- коагулопатия (тромбоциты
- шкала Ranson - 3 и более балла;
- индекс Balthazar-Ranson - 3 и более балла.
2. Острый панкреатит легкого течения: отсутствие критериев острого панкреатита тяжелого при наличии клинико-инструментальной картины острого панкреатита.
Шкала Ranson при остром панкреатите.
Исследуемый показатель | Алкогольный панкреатит | Билиарный панкреатит |
При поступлении: | ||
возраст больного | Более 55 лет | Более 70 лет |
лейкоцитоз | Более 16 000 мм3 | Более 18 000 мм3 |
глюкоза плазмы крови | Более 11,1 ммоль/л | Более 11,1 ммоль/л |
ЛДГ сыворотки крови | Более 700 ME | Более 400 ME |
ACT сыворотки крови | Более 250 ME | Более 250 ME |
В первые 48 ч: | ||
снижение гематокрита |
Более 10% от нормы | Более 10% от нормы |
повышение уровня остаточного азота сыворотки | Более 5 мг%* | Более 2 мг%* |
концентрация кальция | Более 8 мг%** | Более 8 мг%** |
рО2 артериальной крови | Более 60 мм рт. ст | |
дефицит оснований | Более 4 мэкв/л | Более 5 мэкв/л |
расчётная потеря (секвестрация) жидкости | Более 6 л | Более 4 л |
- - Каждый показатель таблицы оценивается как 1 балл.
Индекс тяжести панкреатита по Balthazar - Ranson .
Нормальный вид поджелудочой железы – 0 баллов
Увеличение размеров поджелудочной железы
Признаки воспаления парапанкреатической клетчатки – 2 балла
Увеличение поджелудочной железы и наличие жидкости в переднем паранефральном пространстве – 3 балла
Скопление жидкости в 2-х и более областях парапанкреатической клетчатки – 4 балла
Некроз
Некроз 30-50% паренхимы - 4 балла
Некроз >50% парехимы - 6 баллов
Пациенты с тяжелым панкреатитом госпитализируются в отделение хирургической реанимации.
Пациенты с панкреатитом легкого течения госпитализируются в хирургическое отделение.
Лечение пациентов с острым панкреатитом легкого течения.
Базисный лечебный комплекс:
- голод в течение 48 часов;
- зондирование желудка и аспирация желудочного содержимого;
- местная гипотермия (холод на живот);
- анальгетики и НПВП;
- спазмолитики;
- инфузионная терапия в объёме до 40 мл на 1 кг массы тела пациента с форсированием диуреза в течение 24-48 часов;
- ингибиторы желудочной секреции: омепразол 40 мг – 2 раза в сутки в/в капельно;
- октреотид 100 мкг – 3 раза в сутки подкожно.
В динамике ежедневно оцениваются: критерии ССВР, а-амилаза. Требования к результатам лечения: купирование болевого синдрома, клинико-лабораторное подтверждение разрешения активного воспалительного процесса.
Отсутствие эффекта от проводимой анальгетической и спазмолитической терапии в течение 12-48 часов, быстро прогрессирующая желтуха, отсутствие желчи в ДПК при ЭГДС, признаки билиарной гипертензии по данным УЗИ свидетельствуют о стеноза терминального отдела холедоха (вклиненный конкремент БДС, папиллит). В этом случае показано проведение ЭПСТ. При остром панкреатите ЭПСТ производится без ЭРХПГ!
Мониторинг общесоматического и локального статуса пациентов с тяжелым острым панкреатитом:
- общеклинический и биохимический анализ крови – ежедневно;
- УЗИ брюшной полости – каждые 48 часов;
- МСКТ брюшной полости – первые 24 часа; в последующем – каждые 5 суток.
Лечебная тактика у пациентов с острым панкреатитом тяжелого течения в фазу панкреатогенной токсемии.
Основным видом лечения острого панкреатита в фазе токсемии является комплексная интенсивная консервативная терапия.